A pandemia da Covid-19 trouxe à tona algo antes restrito a centros cirúrgicos, UTIs ou pronto-atendimentos.
Nunca se discutiu tanto sobre intubação, como nos últimos anos.
Medicações como sedativos e bloqueadores já são assuntos conhecidos por grande parte da população.
Na publicação IOT você sabe o que é? em nosso blog, está bem explicada qual a sua indicação!
Mas o que iremos abordar agora é como podemos proteger a via aérea do paciente, assim como a equipe de atendimento local.
E COMO FICA A FILTRAÇÃO, AQUECIMENTO E UMIDIFICAÇÃO DO SISTEMA RESPIRATÓRIO?
Quando a intubação orotraqueal é necessária, durante o suporte ventilatório, os mecanismos fisiológicos de aquecimento e umidificação do ar inspirado são suprimidos.
Estas funções, em situações de normalidade são exercidas pelo nariz e faringe (via aérea superior) principalmente, estendendo-se até aproximadamente o final da traqueia.
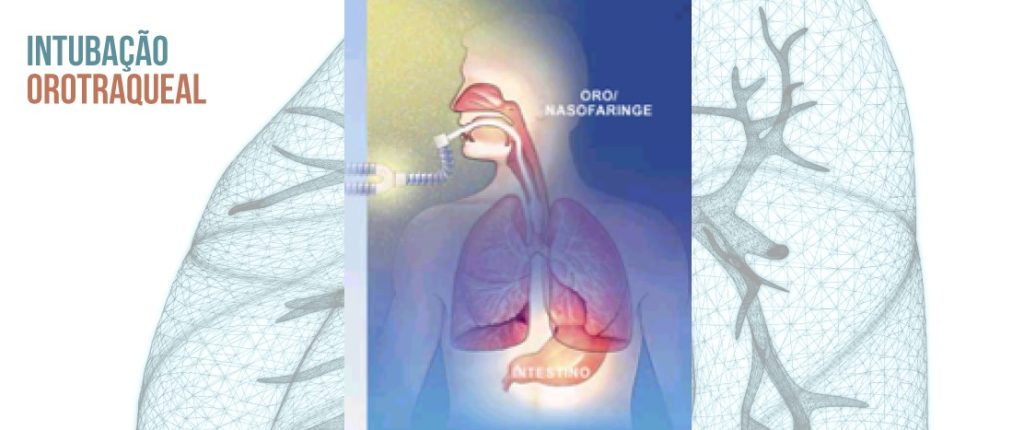
Então, o condicionamento dos gases inspirados é imprescindível, com o objetivo de proporcionar conteúdo de água e calor similar ao usualmente proporcionado pelas vias aéreas superiores.
De maneira artificial as tarefas de umidificação e aquecimento também podem ser realizadas por meio de trocadores de calor e umidade passivos (HME — Heat and Moisture Exchangers)1,5. Além destas funções, esses dispositivos funcionam como filtros de partículas, viral e bacteriano.
POR QUE UTILIZAR?
O uso de dispositivos passivos que proporcionam calor e umidade previnem hipotermia, lesão epitelial, por lesão do tecido ciliar (tecido que recobre a nasofaringe, responsável pela compactação das partículas de “sujeira”), espessamento do muco, broncoespasmos, obstrução da via aérea, e em casos piores, oclusão do tubo traqueal2,3.
Estas complicações podem levar a uma piora do estado de saúde do paciente, ou até mesmo eventos adversos.
COMO FUNCIONA
Os filtros contém uma membrana denominada higroscópica, que é constituída de camadas de material com baixa condutividade térmica (papel ou espuma), impregnada ou não com sais higroscópicos (usualmente cloreto de cálcio ou lítio) e à medida que o paciente exala ar quente e úmido, a membrana higroscópica do HME captura calor e umidade em forma de condensação.
Quando o paciente inala, o HME devolve calor e a umidade do gás inspirado à medida que a condensação se evapora para formar gás de água.
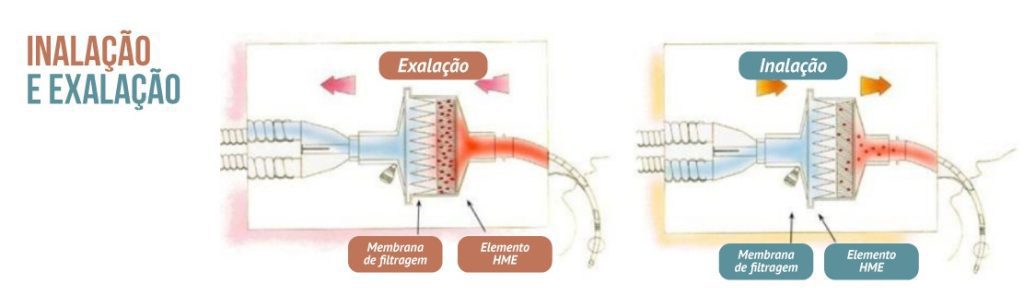
Por isso é denominado passivo — não há necessidade de fonte de energia para o aquecimento e nem a adição de água. O calor e umidade gerados pelo organismo, que irão proporcionar a umidificação e aquecimento do ar que está vindo do ventilador mecânico ou máquina de anestesia, inalado pelo paciente.
Por isso, também, a importância da manutenção da temperatura corporal adequada do paciente durante os procedimentos cirúrgicos, nas UTI e pronto atendimentos.
Mas se retém umidade, essa água pode passar para o lado da traqueia e ir para o interior dos equipamentos, ou ficar acumulada e atrapalhar a ventilação do paciente?
A resposta é NÃO!
Após a membrana higroscópica, há outra filtrante eletrostática totalmente hidrofóbica eliminando a probabilidade da passagem de condensado para o circuito.
COMO AVALIAR A EFICÁCIA DE UM FILTRO HME
Para se obter uma melhor umidificação sem oferecer riscos aos pacientes, é recomendado pela American National Standards Institute e American Association for Respiratory Care (AARC) umidade absoluta ≥ 30 mg H2O/L fornecidos pelos dispositivos HME3.
Com isso, um dos requisitos para se avaliar a eficiência de um dispositivo passivo, está de acordo com a capacidade de retorno da umidade que este oferece.
Em um estudo em que se avaliou 48 dispositivos, foram comparados os dados do fabricante com os dados obtidos de acordo com os testes baseados no ISO 9360. O filtro Higrobac S apresentou o valor de umidade absoluta acima do recomendado, isto é 31,2±0,24.
Outro estudo que analisou 8 diferentes filtros, os níveis de umidade e temperatura foram medidos durante a situação controle (nenhum HME) e com os diferentes HMEs quando, volume corrente, frequência respiratória e fluxo foram variados.
A recuperação da umidade absoluta da expiração durante a próxima inspiração (% RAH) foi calculada. A % RAH aumentou com o uso do HME comparado ao controle. O Hygrobac S apresentou o melhor resultado comparado com os outros dispositivos6.
Nesse mesmo estudo verificou-se que o aumento do EtCo2 (fração expirada final de dióxido de carbono) foi proporcional ao aumento do espaço morto dos HME.
FILTRAÇÃO ELETROSTÁTICA
Já falamos da importância do aquecimento e retorno de umidificação e quais os níveis adequados de desempenho, mas e a filtração? Como ela ocorre e o que devemos analisar para adquirir um dispositivo seguro?
A membrana hidrofóbica de polipropileno passa por um campo de energia elétrica durante sua fabricação, por isso o nome Eletrostática.
Essa camada de fibras aleatórias captará as partículas através de cargas de energia, e o quanto de cargas retidas e seus diâmetros, que um bom filtro é capaz de reter, é a chave para o sucesso de proteção do paciente e sua equipe.
EFICIÊNCIA DE FILTRAÇÃO BACTERIANA E VIRAL
A eficiência de filtração é sempre avaliada para bactérias e vírus. Estes testes devem ser certificados por laboratórios independentes, e proporcionar ao usuário a comprovação destes resultados.
Segue como devemos ler estes dados:
BFE (eficiência de filtração bacteriana) / VFE (eficiência de filtração viral)
- BFE= 99% = passagem de 1 micro-organismo cada 100
- BFE= 99.9% = passagem de 1 micro-organismo cada 1,000
- BFE= 99.99% = passagem de 1 micro-organismo cada 10,000
- BFE= 99.999% = passagem de 1 micro-organismo cada 100,000
- BFE= 99.9999% = passagem de 1 micro-organismo cada 1,000,000
Podemos então entender que quanto mais “9” depois da vírgula, mais eficaz o filtro!
O Higrobac S apresenta teste de eficiência comprovado pelo laboratório Nelson7. A capacidade de filtração encontrada foi de 0,02 micras. Assim patógenos como Ortomixovirus – H1N1, Pneumocytis, Mycobacterium tuberculosis e Virus da Hepatite B, são retidos com eficiência na membrana do Higrobac S.
CHECKLIST
Agora podemos ver que filtros HME não são todos iguais, e exigir as evidências de desempenho é parte importantíssima para a decisão do melhor produto!
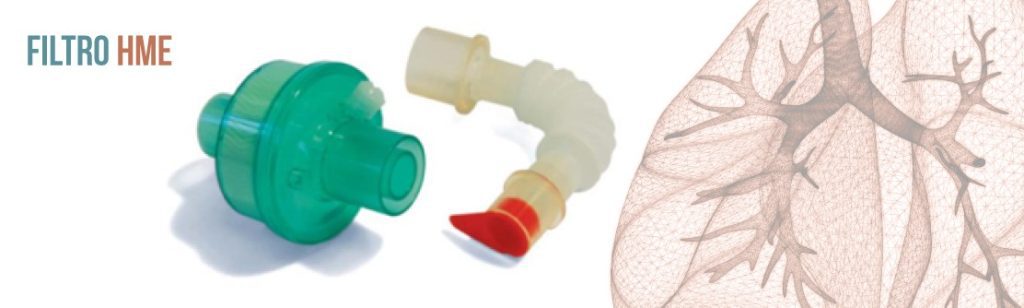
O filtro Higrobac S tem sua eficiência comprovada através de estudos independentes — e publicados nas revistas internacionais de maior renome. Com um portfólio que atende desde pacientes neonatais até adultos, proporciona a segurança que seu paciente e equipe buscam.
Exigir evidências como laudos da capacidade de filtração é um passo importante para a seleção adequada de um dispositivo tão importante.
Conheça também os nossos modelos de filtros. Entre em contato com a MA Hospitalar!
REFERÊNCIAS
1. AMIB. Diretrizes Brasileiras de Ventilação Mecânica -2013.
2. Chandler, M. Measurement of heat and moisture exchanger efficiency. Anaesthesia 2013, 68, 953-960.
3. Restrepo et al. Humidification During Invasive and Noninvasive Mechanical Ventilation: 2012. AARC Clinical Practice Guideline. Respir Care 2012; 57 (5): 782-788.
4. Lellouche at al. Humidification Performance of 48 Passive Airway Humidifiers: Comparison with Manufacturer Data. Chest 2009; 135 (2) 276-286.
5. Lucato et al. Evaluating Humidity Recovery Efficiency of currently Available Heat and Moisture Exchangers: A Respiratory System Model Study. Clinics 2009; 64 (6):585-90.
6. Lucato et al. Evaluation of Resistence in 8 Different Heat-and- Moisture Exchangers: Effects of Saturation an Flow Rate/Profile. Respir Care 2005; 50 (5): 636-643.
7. Nelson Laboratories, Salt Lake City, UT, USA.
A Intubação Orotraqueal (IOT) é uma das técnicas mais antigas da medicina capaz de garantir uma via aérea definitiva.
A traqueostomia já havia sido descrita antes da Era Cristã pelo grego Asclepíades. A intubação traqueal, por sua vez, só foi descrita séculos depois. A primeira descrição conhecida cabe a Andreas Vesalius em 1543, realizada em animais em um modelo de pneumotórax.
Vesalius pode ser considerado um homem muito além do seu tempo, pois tinha observado a interação do sistema cardiorrespiratório.
O médico William Macewen, em 1878, foi o primeiro a realizar uma intubação traqueal, sendo que a primeira laringoscopia direta foi descrita em 1895 por Kirsten. Chevalier Jackson foi o primeiro a introduzir o uso de baterias ao laringoscópio e recomendar a introdução do equipamento pelo lado direito da rima oral (abordagem paraglossal).
Magill postulou que quanto maior a lateralização da laringoscopia melhor seria a visibilização da laringe.
Por fim, coube a Robert Macintosh descrever o laringoscópio com lâmina curva em 1943. No entanto, sua grande inovação foi a técnica que envolvia a introdução da ponta romba da lâmina na valécula, pressionando o ligamento glosso-epiglótico, fletindo anteriormente a epiglote e expondo a glote.
Esta técnica definiu o procedimento padrão da intubação orotraqueal descrita até hoje.
O desenvolvimento do laringoscópio com diferentes tipos de lâminas possibilitou a colocação do tubo sem a traqueostomia. Com o passar dos anos, as técnicas foram aprimoradas, com uso de drogas para intubação, assim como a tecnologia oferecida.
O avanço de cânulas, dos tubos de O’Dwyer até chegar ao laringoscópio levou mais de 100 anos de estudos e testes.
Atualmente, podemos encontrar diversos recursos para intubação de via aérea no mercado, entre eles videolaringoscópio — onde é possível detalhar, visualizar e intubar o paciente de forma muito mais segura e eficaz.
Intubação orotraqueal, ou IOT, é um procedimento médico que visa estabelecer o controle definitivo da via aérea. Esse procedimento é comumente realizado em pacientes nas unidades de emergências, unidades de terapia intensiva e nas salas de cirurgia.
Atualmente é um tema bastante difundido na mídia devido a pandemia, muito se conheceu dessa matéria de suas necessidades e dificuldades, mas temos o devido conhecimento a respeito ou sabemos dos avanços tecnológicos existentes no mercado?
Mas o que é intubação e sua indicação?
É um procedimento médico caracterizado introdução de um tubo específico pelo trajeto da via aérea superior (boca – laringe – traqueia) do paciente, utilizando o laringoscópio ou videolaringoscópio para visualização da laringe e cordas vocais, com posterior passagem do tubo pelo trajeto.
Este instrumento possui lâminas curvas ou retas para introdução na boca para passagem do tubo. É realizado em toda situação em que é necessário manter uma via aérea patente e segura.
Desse modo, as indicações de intubação traqueal recaem sobre aqueles pacientes que necessitam manter as vias aéreas permeáveis e o controle da ventilação pulmonar.
O procedimento pode ter caráter eletivo ou de emergência. A indicação de modo eletivo fica reservada principalmente nos pacientes submetidos a cirurgia, sendo uma decisão de anestesistas e endoscopistas e em emergências como parada cardiorrespiratória, insuficiência respiratória, hipoventilação, choque, coma, pós-operatório e politraumatismo.
É possível, dentro do quadro clínico, considerar que todo paciente que necessita de suporte ventilatório através de ventilação pulmonar mecânica tem indicação de intubação traqueal.
Reconhecer uma via aérea, é fácil?
Reconhecer uma via aérea é um dos principais desafios no momento da intubação e o bom reconhecimento com alta tecnologia colocada à disposição pode ser determinante no desfecho em tentativas de intubação.
Segundo a Sociedade Americana de Anestesiologia, via aérea difícil é uma situação clínica em que um anestesista convencionalmente treinado apresenta dificuldades em aplicar a ventilação com máscara facial, dificuldade para intubação traqueal, ou ambos. A via aérea difícil representa uma interação complexa entre fatores do paciente, cenário clínico e habilidade de quem realiza o procedimento.
Dentre os fatores do paciente, existem sinais clínicos óbvios que predizem a dificuldade da intubação traqueal, particularmente malformações, tumores e traumas faciais.
Existem escalas muito utilizadas com esse fim, entre elas por exemplo a classificação de Mallampati, que gradua a via aérea em 1 à 4, sendo 4 a classificação com maior dificuldade para IOT. Sendo a classe 3 e 4 as mais difíceis de realizar a intubação, devido a pouca ou quase nenhuma abertura de via aérea.
Técnica e preparo
A curva de aprendizagem para a laringoscopia e a intubação apresenta dificuldades inerentes ao procedimento. Mulcaster et col estudaram a evolução a aquisição da habilidade no procedimento por médicos recém iniciados na carreira e mais inexperientes e determinaram que, em média, 47 intubações são necessárias para que atingir a probabilidade de 90% de sucesso no procedimento.
Benumof descreveu que a adequada tentativa de intubação deveria apresentar seis componentes: ser realizada por médico com razoável experiência, ter o paciente com relaxamento da musculatura, posicionamento ótimo para laringoscopia (posição de “cheirador”), manipulação da laringe externamente, apropriado comprimento da lâmina do laringoscópio e tipo de lâmina.
Dentro desses princípios, a laringoscopia deve ser executada com sucesso já na primeira tentativa, não se devendo ultrapassar três tentativas no máximo.
A laringoscopia deve ser realizada pelo médico em uma posição confortável. É necessário ajustar a altura que se encontra o paciente para a altura do médico trazendo a via aérea do paciente para dentro do seu campo visual central.
A posição ideal para a laringoscopia é controversa. Enquanto Jackson defende a hiperextensão da cabeça, Magill recomenda a posição de “cheirador” com a flexão do pescoço em direção ao tronco seguindo leve extensão da cabeça. Há evidência clínica da importância da posição de “cheirador”.
A manobra de extensão da cabeça facilita a inserção do laringoscópio e reduz o contato entre o laringoscópio e os dentes maxilares, melhora a visão da laringe e é essencial para a abertura total da boca.
A diferença básica entre as técnicas utilizando a lâmina curva e a reta é que a curva teria um maior controle da língua no procedimento, além disso, a lâmina curva pressiona o ligamento glosso-epiglótico para fletir anteriormente a epiglote enquanto a lâmina reta eleva diretamente a epiglote.
Complicações do manejo ao intubar
Entre as complicações existentes estão lacerações dos lábios, da língua, da faringe; luxações dentárias; dor de garganta; edema e espasmo da glote.
Muitas ocorrem com sintomas leves e de curta duração. Entretanto, em muitos casos as lesões são graves e permanentes, envolvendo as estruturas da laringe e da traqueia, e exigem correção cirúrgica. Em pacientes obesos a incidência de dificuldades na intubação gira em torno de 13%.
Esses problemas são causados pela presença de depósitos gordurosos em face, região malar, tórax, língua, e pelo pescoço curto com excesso de tecidos moles em palato, faringe e região superior e anterior da laringe.
Intubação no Brasil
Infelizmente com o avanço da COVID-19, tivemos muito mais informações a respeito desses casos de intubação ou da necessidade de intubação. Podemos ter uma ideia alarmante dessa necessidade devido aos noticiários diários no país.
As UTIs ficaram semanas lotadas de pacientes com COVID-19 no Brasil, especificamente no RS, a necessidade de leito passou de 100% de lotação em Porto Alegre, Caxias do Sul e Pelotas como exemplo, nesse ponto não há distinção se é internação público ou privado.
Conferindo o site https://covid.saude.rs.gov.br/ a taxa de internação no dia 22/04/2021 de leito privado no RS é de 98,2% e do SUS é de 80,9%. Bem provável que a grande maioria desses pacientes precisaram ser intubados.
A AMIB (Associação de Medicina Intensiva Brasileira) relata em uma reportagem, veiculada no site O Globo, a necessidade de intubação nas UTIs públicas também foi maior. Nelas, 63,8% dos pacientes precisaram de ventilação mecânica.
Na rede privada, o índice foi de 39%. Mais da metade dos pacientes que precisaram de intubação ficaram em ventilação mecânica por mais de 7 dias. De forma geral, esse índice foi de 55,7%. No SUS, o índice foi de 50,3%; na rede privada, 59,3%.
Segundo a AMIB, há em torno de 47 mil leitos de UTI no Brasil, sendo 32 mil só para pacientes adultos, maiores casos de covid-19. Estes dados não dizem exatamente quantos pacientes necessitaram de intubação, mas é prática em estados críticos como COVID-19 em ambiente de UTI, realizar a intubação para necessidade de suporte ventilatório, sendo uma taxa alta.
A AMIB como forma educativa e de orientação, traz documentação oficial “Orientações no Manejo do paciente com Insuficiência Respiratória por COVID-19”.
Neste documento é relatado abordagens como de Oxigenioterapia de forma racional; Uso de Ventilação Não Invasiva com Pressão Positiva na COVID-19; Uso de Cateter Nasal de Alto Fluxo na COVID-19; Manejo de Ventilação Invasiva no Paciente com COVID-19; Monitorização da Ventilação Invasiva no Paciente com COVID-19 Retirada da Ventilação Mecânica no Paciente com COVID-19.
Temos tecnologia para uma intubação melhor?
O laringoscópio ainda é utilizado como meio de intubação mais tradicional e requer muito esforço, treinamento e bom manejo do equipamento na via aérea do paciente, contudo com o avanço da tecnologia em diferentes áreas do conhecimento, um procedimento que é rotineiro que é a intubação teve um grande salto em tecnologia.
Hoje já é possível intubar sem a necessidade de muito esforço, com precisão e visualização da via aérea em tempo real.
A MA Hospitalar possui em dispositivo ergonômico, de fácil manuseio e eficaz na intubação de via aérea, inclusive em via aérea difícil, que é o videolaringoscópio VS10, que permite ao médico a tradicional visão direta, aliada a um aumento no ângulo de visão indireta sem sofrer alteração na técnica de intubação, e com lâmina fina para menor interação dental.
Recomendação AMIB
Dentre seus anexos na recomendação “estratégias excepcionais para a redução de consumo sedativos, opioides e bloqueadores neuromusculares (BNM) essenciais em pacientes com COVID-19” em nova recomendação publicado em 22/03/21, no seu protocolo de preparação de intubação, há como um dos materiais recomendados o videolaringoscópio, sendo de grande importância no momento estressante que é a intubação e com o devido reconhecimento da AMIB, como material necessário e recomendado como essencial neste momento que vivemos.
Esse tipo de recomendação, só reforça a preocupação que a entidade tem em aperfeiçoar o manejo e a conduta no momento da intubação, que pode ser crucial no desfecho do paciente. Um recurso como videolaringoscópio pode salvar vidas na velocidade da necessidade de suporte ventilatório e em pacientes graves e com dificuldades de abertura de via aérea.
Intubar é seguro?
Sim! É o meio mais utilizado para suporte ventilatório crítico, considerada como método avançado de suporte à vida do paciente. O ato de intubar não quer dizer que o paciente pode ter um desfecho negativo ou preservado, mas sim a sua condição clínica pode levar a um pior desfecho.
Devemos sim, buscar sempre melhores condições tecnológicas para que o ato de intubar seja seguro, que evite traumas ao paciente e de alta performance para a equipe clínica, que a condução seja mais rápida possível sem intercorrências. Não tenha medo, intubar é seguro e pode salvar vidas.
Conheça o videolaringoscópio VS10 na nossa loja ou entre em contato conosco!
