Entenda como o ultrassom morfológico oferece uma avaliação detalhada do desenvolvimento fetal.
Quando uma anomalia surge em ≈ 1 a cada 20 gestações, o grau de detalhe do exame de imagem pode ser a diferença entre agir cedo e descobrir tarde demais.*
Enquanto a ultrassonografia obstétrica de rotina identifica em média 16 – 44 % das malformações antes da 24ª semana, a varredura morfológica – executada em protocolos de 1º e 2º trimestres – eleva essa taxa para até 93 %.
Uma análise multinacional com mais de 7 milhões de fetos concluiu que realizar dois exames direcionados (11‑14 sem e 20‑24 sem) dobra a chance de detectar anomalias maiores em comparação com apenas o ultrassom de rotina do 2º trimestre. Nesses estudos, o rastreio do 1º trimestre sozinho já alcançou 32 – 60 % de detecção em populações de baixo e alto risco, respectivamente, destacando o ganho de começar cedo.
Esse salto de sensibilidade tem repercussões diretas: diagnósticos intraútero permitem planejar intervenções, definir local de parto e reduzir morbidade neonatal associada a malformações cardíacas, renais ou do SNC – responsáveis por parte expressiva da mortalidade perinatal (prevalência global de anomalias congênitas: 3 – 5 %).
Saber a diferença entre esses dois exames é importante para compreender os momentos em que devem ser realizados e o que cada um é capaz de identificar.
Ultrassonografia obstétrica comum: o básico do acompanhamento pré-natal
A ultrassonografia obstétrica comum é realizada de forma rotineira ao longo da gestação, com o objetivo de acompanhar o desenvolvimento do bebê e verificar aspectos gerais da gravidez. Esse exame pode ser feito em diversos momentos da gestação e serve para:
- Confirmar a idade gestacional;
- Avaliar a vitalidade fetal;
- Medir o crescimento e peso estimado do bebê;
- Verificar a quantidade de líquido amniótico;
- Observar a posição da placenta;
- Detectar batimentos cardíacos.
É um exame simples, rápido e não invasivo, frequentemente realizado em consultórios e clínicas durante o pré-natal.
- Saiba mais: Quais são os tipos de ultrassom?
Ultrassom morfológico: análise detalhada da anatomia fetal
O ultrassom morfológico é um exame mais detalhado, geralmente realizado em dois momentos importantes da gestação:
- Primeiro trimestre (11 a 14 semanas): permite avaliar o risco de síndromes genéticas, como a síndrome de Down, por meio da medida da translucência nucal e outras estruturas.
- Segundo trimestre (20 a 24 semanas): conhecido como “morfológico de segundo trimestre”, é o exame mais completo da gravidez, pois avalia minuciosamente a formação anatômica do feto.
O ultrassom morfológico permite identificar malformações congênitas, avaliar o desenvolvimento dos órgãos internos (cérebro, coração, rins, coluna), membros e face, além da placenta e do cordão umbilical. Essa avaliação é crucial para um diagnóstico precoce de anomalias e para planejar intervenções, quando necessário.
Principais diferenças entre os dois exames
| Aspecto | Ultrassom Obstétrico Comum | Ultrassom Morfológico |
| Objetivo | Acompanhamento geral da gestação | Avaliação anatômica detalhada do feto |
| Momento de realização | Ao longo de toda a gravidez | Entre 11–14 e 20–24 semanas |
| Detalhamento | Básico | Alto nível de precisão e análise |
| Detecta malformações? | Limitado | Sim, com alto grau de sensibilidade |
| Tempo de duração | Cerca de 10–15 minutos | Pode durar até 40 minutos |
| Profissional especializado? | Não necessariamente | Sim, médico com treinamento específico |
Por que o ultrassom morfológico é tão importante?
Além de proporcionar maior segurança ao detectar possíveis complicações, o ultrassom morfológico contribui para decisões clínicas estratégicas, como encaminhamentos a centros especializados ou programação de partos de alto risco. Também oferece aos pais mais informações sobre o desenvolvimento do bebê, fortalecendo o vínculo e a tranquilidade durante a gestação.
Esse tipo de exame tem evoluído com a integração de tecnologias avançadas, como Doppler colorido e softwares de reconstrução em 3D, elevando ainda mais a acurácia diagnóstica.
- Leia também: Vantagens e aplicações do ultrassom portátil
Inovação em ultrassonografia: inteligência artificial e tecnologia Edan
A MA Hospitalar está preparada para acompanhar a evolução da ultrassonografia morfológica com tecnologia de ponta. A partir do segundo semestre de 2025, a inteligência artificial estará integrada aos exames morfológicos realizados com equipamentos da marca, promovendo ainda mais precisão nos diagnósticos, com recursos avançados de análise automatizada e suporte à tomada de decisão clínica.

Nossa linha de ultrassons Edan inclui modelos de alto desempenho, como o Ultrassom Estacionário Acclarix LX25, ideal para ambientes hospitalares com alta demanda, e o Ultrassom Portátil Acclarix AX2, perfeito para quem busca mobilidade sem abrir mão da qualidade de imagem. Com essas soluções, a MA Hospitalar reafirma seu compromisso em oferecer o que há de mais moderno em diagnóstico por imagem.
Exames complementares, não substitutos
A ultrassonografia obstétrica comum e o ultrassom morfológico cumprem funções diferentes e complementares. Ambos são indispensáveis no acompanhamento pré-natal, mas é o morfológico que oferece uma avaliação mais criteriosa da anatomia fetal, sendo considerado um marco essencial na rotina gestacional.
Quer garantir que sua instituição esteja equipada para oferecer os exames mais completos e precisos em obstetrícia? Fale com a nossa equipe. Temos soluções em imagem e diagnóstico que combinam tecnologia de ponta e suporte técnico especializado para transformar o cuidado materno-fetal.
Entenda como a escolha do tipo de endoscópio pode impactar diretamente a precisão cirúrgica, o conforto do paciente e a eficiência dos procedimentos.
A endoscopia é um dos pilares dos procedimentos minimamente invasivos modernos. Quando o assunto é a escolha do equipamento, muitos gestores e profissionais se deparam com a dúvida: endoscópio rígido ou flexível? Entender as diferenças, aplicações e vantagens de cada modelo é essencial para tomar uma decisão estratégica que impacte a qualidade do atendimento e a performance cirúrgica.
Neste artigo, analisamos os dois tipos de endoscópios e destacamos os diferenciais do modelo rígido UHD1030 da CONMED, disponível na MA Hospitalar.
Por que escolher um endoscópio rígido em procedimentos cirúrgicos?
Os endoscópios rígidos são amplamente utilizados em especialidades como urologia, ginecologia, ortopedia e cirurgia geral. Sua estrutura fixa permite visualização direta e imagens de altíssima definição, o que é crucial em procedimentos que exigem precisão anatômica.
O modelo UHD1030 da CONMED, por exemplo, oferece:
- Alta resolução 4K Ultra HD, que permite a visualização detalhada de estruturas e tecidos;
- Óptica multicamadas, que garante excelente luminosidade e contraste mesmo em cavidades profundas;
- Diâmetro de 10 mm e comprimento de 30 cm, ideal para diversas abordagens laparoscópicas;
- Design ergonômico e durável, com corpo de aço inoxidável para máxima resistência.
Além disso, sua compatibilidade com câmeras e fontes de luz da linha CONMED assegura integração completa ao sistema cirúrgico, promovendo fluxos de trabalho otimizados.
Quando o endoscópio flexível é mais indicado?
Os endoscópios flexíveis são indicados para exames e procedimentos que exigem curvas ou acesso a estruturas delicadas, como no trato digestivo superior, vias biliares ou brônquios. Eles oferecem:
- Flexibilidade para navegação em áreas sinuosas;
- Maior conforto em procedimentos diagnósticos e terapêuticos;
- Possibilidade de inserção em canais naturais do corpo, com menor necessidade de cortes.
Contudo, os endoscópios flexíveis geralmente apresentam menor qualidade de imagem quando comparados aos rígidos, além de exigirem cuidados rigorosos na esterilização devido à sua complexidade estrutural.
Comparativo prático: rígido vs. flexível
| Característica | Endoscópio Rígido | Endoscópio Flexível |
| Imagem | Ultra HD (como o CONMED UHD1030) | Boa, mas com resolução inferior |
| Precisão cirúrgica | Alta | Moderada |
| Aplicações | Cirurgias (laparoscopia, artroscopia) | Diagnóstico e procedimentos digestivos |
| Durabilidade | Alta resistência estrutural | Mais sensível a danos e curvaturas |
| Facilidade de limpeza | Mais simples | Exige processos mais delicados |
| Custo-benefício | Alto retorno em centros cirúrgicos | Vantajoso em ambientes diagnósticos |
Dados importantes para a tomada de decisão:
Em uma avaliação comparativa de laringoscopia, o instrumento rígido foi superior em qualidade de imagem, fidelidade de cores, resolução e visibilidade de anormalidades em comparação ao flexível — em 47 vs 5 casos na maioria dos parâmetros analisados (p < 0,01).
Para laparoscopia rígida (10 mm), estudos de bench show indicaram resolução de 5,04 pares de linha/mm, superando modelos flexíveis (3,17–4,00 lp/mm), que também sofreram até 11% de perda de resolução ao serem flexionados.
Já os modelos HD rígidos apresentaram resolução superior (2,4 lp/mm vs 2,0 lp/mm), maior luminosidade e menor distorção que os modelos padrão, indicando clareza aprimorada para dissecções e identificação anatômica.
Em outra frentes, o endoscópio rígido foi mais rápido e preciso durante tarefas simuladas de sutura em modelo ex‑vivo, em comparação com modelos flexíveis utilizados em técnicas NOTES — indicando vantagem em procedimentos cirúrgicos de precisão.
Qual escolher para o centro cirúrgico?
A escolha entre um endoscópio rígido ou flexível deve considerar:
- Especialidades atendidas pelo hospital;
- Tipo de procedimentos realizados com maior frequência;
- Expectativa de durabilidade, qualidade de imagem e facilidade de manutenção;
- Infraestrutura de esterilização disponível.
Se o foco está em procedimentos cirúrgicos com necessidade de precisão e imagem de alta definição, como é o caso da laparoscopia, o investimento em um modelo como o Endoscópio Rígido UHD1030 da CONMED oferece maior retorno clínico e operacional.
Conclusão
Ambos os modelos de endoscópios têm seu papel no centro cirúrgico. No entanto, quando a exigência é por qualidade de imagem, durabilidade e performance cirúrgica, o endoscópio rígido se destaca — e o UHD1030 da CONMED, disponível na MA Hospitalar, é uma das melhores escolhas do mercado.
Quer entender qual modelo se encaixa melhor na realidade do seu centro cirúrgico? Fale com um consultor da MA Hospitalar e conheça as opções ideais para sua instituição.
Reduzir o impacto ambiental sem comprometer a qualidade do cuidado é um dos grandes desafios da saúde moderna — e a anestesia de baixo fluxo é um caminho promissor nessa transformação.
A busca por sustentabilidade na saúde é urgente — hoje, até 8,5% das emissões de carbono nos EUA vêm de prestadores de serviços como hospitais, e até 60% dessas emissões no centro cirúrgico estão relacionadas aos gases anestésicos.
Em meio a essa transformação, os equipamentos médicos hospitalares também passam a ser avaliados não apenas por desempenho clínico, mas também por seu impacto ambiental. Nesse contexto, tecnologias como o ecoFLOW, da GE Healthcare, assumem papel estratégico, especialmente ao permitir a implementação de anestesia de baixo fluxo, reduzindo emissões e custos.
Neste artigo, você vai conhecer 3 medidas práticas que os hospitais podem adotar com o ecoFLOW para reduzir o desperdício, otimizar recursos e promover uma anestesia mais sustentável.
1. Otimização do uso de agentes anestésicos
Uma das principais contribuições do ecoFLOW é permitir o uso inteligente e eficiente de agentes anestésicos voláteis, reduzindo sua liberação desnecessária no ambiente. O ecoFLOW utiliza algoritmos avançados que ajustam o fluxo de gases em tempo real, mantendo o equilíbrio clínico com até 50% menos uso de agentes voláteis, como sevoflurano ou desflurano, sem comprometer a segurança.
Essa prática reduz o consumo de agentes como sevoflurano e isoflurano, que possuem alto potencial de efeito estufa. Assim, além de proteger o meio ambiente, o hospital também reduz significativamente seus custos com insumos anestésicos.
2. Diminuição da pegada de carbono dos equipamentos médicos hospitalares
Ao adotar tecnologias como o ecoFLOW em sua rotina, o hospital contribui diretamente para reduzir a pegada de carbono associada aos procedimentos cirúrgicos. Essa tecnologia atua de forma integrada com estações de anestesia avançadas da GE, que monitoram constantemente a ventilação, a profundidade anestésica e os gases expirados.
Além disso, o sistema permite a visualização em tempo real da eficiência do fluxo, orientando o anestesista a operar em faixas ideais de consumo e, assim, minimizar emissões sem comprometer a segurança do paciente.
Estudos mostram que sistemas automáticos como o ecoFLOW — e o módulo End‑tidal Control da GE — geram reduções de 30 a 44% nas emissões de gases anestésicos, além de economia significativa nos custos
A utilização racional de gases anestésicos também se alinha a práticas ESG (Environmental, Social and Governance), cada vez mais exigidas no setor hospitalar.
3. Compatibilidade com soluções de monitoramento da GE Healthcare para suporte à precisão e segurança
Embora o ecoFLOW não tenha integração direta com tecnologias de monitoramento cerebral, ele pode ser utilizado em conjunto com soluções da GE Healthcare disponíveis no portfólio da MA Hospitalar, como os monitores que oferecem suporte avançado à avaliação da sedação. Esses equipamentos, quando usados em conjunto, contribuem para diagnósticos clínicos mais precisos, permitindo uma administração mais criteriosa de anestésicos — fator essencial para reduzir o desperdício e aumentar a segurança do paciente, especialmente em populações mais sensíveis, como idosos.
Essa convergência entre equipamentos de monitoramento e gestão inteligente de fluxo permite ao hospital não apenas alcançar resultados clínicos superiores, mas também operar de maneira mais sustentável, econômica e previsível.
Por que investir em equipamentos médicos hospitalares sustentáveis?
Tecnologias como o ecoFLOW estão na vanguarda da gestão sustentável em centros cirúrgicos, oferecendo uma combinação ideal entre alta performance, redução de custos operacionais e compromisso ambiental.
Ao incorporar soluções inteligentes aos equipamentos médicos hospitalares, os hospitais ganham em:
- Redução de desperdícios e emissões
- Eficiência no uso de insumos
- Melhora nos indicadores ESG
- Diferenciação no mercado de saúde responsável
Saiba mais: ecoFLOW uma solução segura e econômica para a anestesia
Conclusão
Com o ecoFLOW, a GE Healthcare transforma a anestesia em um processo mais inteligente, seguro e sustentável. Para hospitais que buscam reduzir o impacto ambiental sem abrir mão da excelência clínica, investir nessa tecnologia é um passo essencial.
Na MA Hospitalar, você encontra nossos aparelhos de anestesia e o suporte necessário para modernizar seu centro cirúrgico com foco em sustentabilidade. Fale com um especialista e conheça todas as possibilidades do ecoFLOW.
A combinação entre a tecnologia de ultrassom morfológico e a medicina fetal permite diagnósticos mais precisos e seguros durante o pré-natal.
Durante uma gravidez, o acompanhamento pré-natal é o primeiro passo para garantir a saúde tanto da gestante quanto do bebê. Sua avaliação contínua é fundamental para o acompanhamento do desenvolvimento do bebê, assim como para identificação e prevenção de complicações.
Dentre os exames necessários solicitados para o acompanhamento, podemos citar a Ultrassonografia Morfológica – USG, um exame de imagem não invasivo realizado por um médico especialista em medicina fetal.
O exame de USG geralmente é realizado durante o primeiro e segundo trimestre da gestação e possui inúmeras aplicações, além de abordar a estimativa de idade gestacional. Sua principal importância é avaliar e identificar a possibilidade de malformações congênitas através de uma análise da morfologia fetal.
Como o exame é realizado?
O USG precisa ser realizado por um médico especialista por motivos de complexidade em leitura e avaliação, pois durante o exame são realizadas algumas medições importantes para a identificação de possíveis doenças, tais como: Espinha bífida, Fenda palatina, Síndrome de Down, Doenças cardíacas, entre outras.
O exame tem uma duração, em média, de 20 a 60 minutos, e a avaliação é realizada pelo obstetra através de um equipamento de ultrassom, utilizando recursos manuais para diversas medições dos parâmetros.
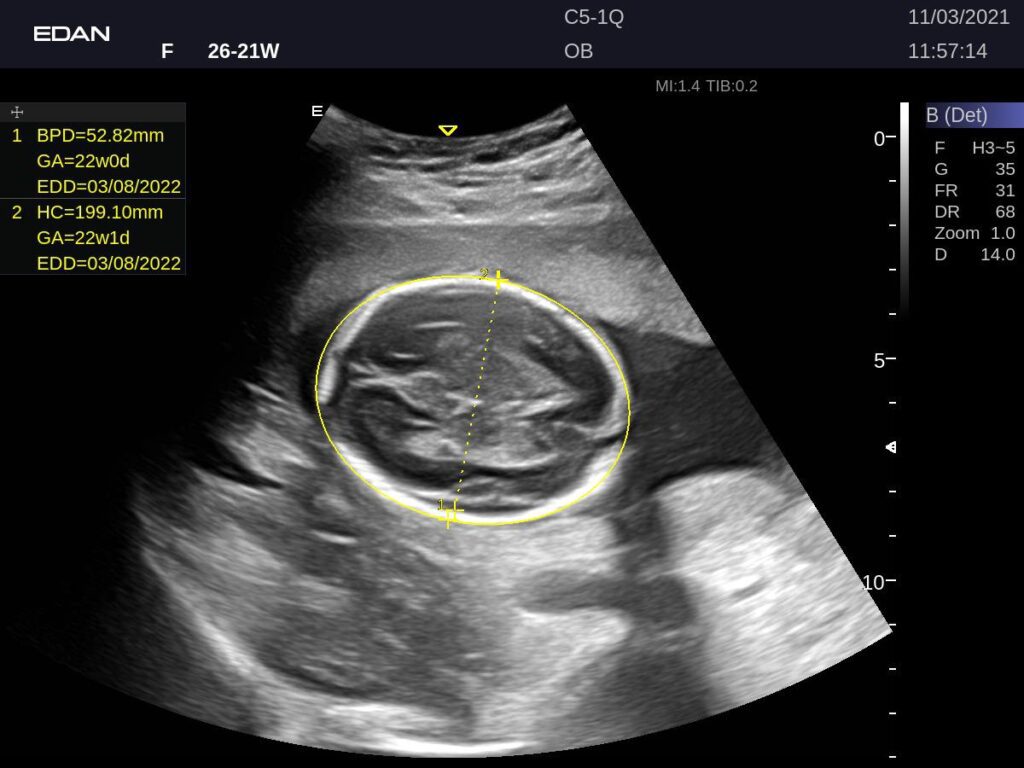
Para entendermos melhor a duração de tempo do exame, podemos citar, por exemplo, que durante uma avaliação de crânio e sistema nervoso central, o médico irá identificar os parâmetros de Diâmetro biparietal (DBP), Circunferência cefálica (CC), Índice cefálico (IC), Diâmetro occipitofrontal (DOF), Diâmetro transverso do cerebelo (DTC) e Cisterna magna (CM) ou Fossa posterior (FP). Estes são parâmetros fundamentais para a avaliação de diâmetro da cabeça do bebê, possíveis alterações de simetria do crânio, avaliação do sistema nervoso central e análise de malformações ou hidrocefalia.
Existem ainda outros parâmetros em que se pode avaliar o desenvolvimento do bebê, tais como análises da Face – indicativo para algumas síndromes –, Cavidade Abdominal – avalia o crescimento do bebê e órgãos –, Cavidade Torácica – pulmões e doenças cardíacas –, Ossos, Coluna e Pescoço, além dos anexos fetais para acompanhamento de placenta, cordão umbilical e líquido amniótico.
Como a IA pode auxiliar durante a realização do exame?
Com o avanço da tecnologia, o uso de ferramentas como a Inteligência Artificial, para o complemento de análises dos exames realizados, possibilitou uma otimização para a leitura e interpretação das avaliações dos parâmetros durante o ultrassom morfológico.
Além disso, quando pensamos na necessidade de investimento na saúde pública, em comparação ao sistema de atendimento privado, podemos notar a falta de acessibilidade para o acompanhamento correto de um pré-natal, principalmente devido à alta fila de espera para atendimento.
Equipamentos de ultrassom que possuam a ferramenta de IA para o acompanhamento dos exames, além do auxílio aos profissionais durante uma interpretação das imagens, também tem como recurso a diminuição no tempo de realização do exame.
Atualmente, já existem equipamentos capazes de auxiliar na identificação de estruturas morfológicas para as medições. Pensando nisto, os ultrassons da EDAN vêm para expandir ainda mais o campo de imagens, com uma IA avançada onde o exame pode ser realizado em até 3 minutos.
A tecnologia do ultrassom EDAN, denominado como EAssist, possui uma IA amplamente validada junto com a equipe médica e consegue identificar as estruturas de forma automática sem nenhuma interferência do usuário.
Durante o exame, com o manuseio do transdutor pela cavidade abdominal da gravida, quando possuímos uma boa qualidade de visualização da imagem, o sistema consegue identificar as estruturas do bebê e correlacionar as medidas necessárias da forma anatômica.
A partir dessa identificação, o equipamento consegue salvar os parâmetros e transferir para pequenos campos na tela, onde é possível que o obstreta acompanhe quais foram as medições realizadas através da IA. Com esta otimização, o operador consegue avaliar quais são as estruturas que ainda precisam ser avaliadas e validar as medições realizadas.
Durante a análise, quando as medições apresentadas através da IA estiverem fora dos padrões, o médico pode dar um foco maior para a área em específico, visando um melhor laudo. Ainda durante o exame, caso o sistema identifique que uma imagem coletada posterior seja mais precisa do que a salva inicialmente, a IA faz a sobreposição de forma automática.
Dessa forma, com a incorporação da tecnologia EAssist em equipamentos de ultrassonografia da linha EDAN, podemos notar um avanço significativo no cuidado pré-natal, especialmente em contextos em que o tempo e os recursos são limitados. Isso contribui para um atendimento mais eficiente e acessível, e otimiza o trabalho dos profissionais de saúde com a automatização das medições e a precisão e agilidade na identificação das estruturas fetais.
Este recurso possui lançamento no Brasil previsto para o segundo semestre de 2025
Na MA Hospitalar trabalhamos com uma grande linha de equipamentos voltados para o cuidado contínuo e, juntos com a EDAN, podemos prover uma tecnologia completa e segura para o atendimento de todos os tipos de pacientes.
Se quiser saber mais sobre essa tecnologia ou últimas tendências de mercado, dê uma olhada em nossa linha LX Series e AX Series de ultrassons e fale conosco para mais informações!
Referências
O melhor aparelho de pressão deve garantir alta precisão, fácil manuseio e leitura rápida. Modelos automáticos são ideais para agilidade, enquanto os manuais oferecem maior controle. Recursos como calibração ajustável e memória de leituras podem otimizar o monitoramento em ambientes clínicos.
O aparelho de pressão é considerado um equipamento médico básico para monitorar a saúde cardiovascular do paciente. Os resultados apresentados por esse instrumento indicam sinais de doenças cardiovasculares, entre outros problemas que podem afetar a pressão arterial.
Em outras palavras, seu uso influencia a prática clínica. No entanto, a precisão e a confiabilidade das medições dependem diretamente da qualidade do modelo escolhido. Por isso, é importante entender como identificar a melhor opção.
Neste artigo, explicaremos quais fatores analisar antes de escolher qual o melhor aparelho de pressão para a sua prática clínica. Saiba mais a seguir!
O que é um aparelho de pressão arterial?
O aparelho de pressão arterial, também chamado de esfigmomanômetro, é responsável por medir a pressão arterial do paciente. Ele também pode auxiliar no monitoramento da frequência e do ritmo cardíaco, além da ausculta de sons cardíacos e respiratórios.
Como funciona um aparelho de pressão arterial?
Esse equipamento mede a força exercida pelo sangue contra as paredes das artérias. Para realizar essa avaliação, o manguito é colocado ao redor do braço e inflado até interromper temporariamente o fluxo sanguíneo na artéria braquial.
Em seguida, o ar é liberado gradualmente, enquanto um estetoscópio (ou um sensor, dependendo do modelo) capta os sons de vibração do fluxo sanguíneo (sons de Korotkoff). Esses sons permitem determinar duas medidas importantes:
- Pressão sistólica: registrada no momento em que o ventrículo esquerdo do coração se contrai, enviando sangue para o corpo;
- Pressão diastólica: registrada quando o ventrículo esquerdo relaxa, permitindo que o coração se encha novamente de sangue.
Esses valores são expressos no formato sistólica/diastólica, como 120/80 mmHg.
Segundo a Sociedade Brasileira de Cardiologia (SBC), a pressão é considerada normal quando não ultrapassa 120 a 129 mmHg para a sistólica e 80 a 84 mmHg para a diastólica. No entanto, esses valores podem variar conforme a idade.
Confira também: Como calibrar aparelho de pressão digital
Qual o melhor aparelho de pressão?
Os órgãos regulamentadores e entidades de classe não recomendam um modelo específico de aparelho de pressão. Em vez disso, divulgam listas com equipamentos aprovados pela Anvisa.
A escolha depende da precisão, facilidade de uso, tecnologia e custo-benefício. Modelos como o Durashock DS44-BR, elimina o risco de descalibragem precoce, garantindo leituras consistentes por mais tempo. O design sem engrenagens reduz falhas mecânicas, prolongando a vida útil do equipamento.
Outro diferencial é o tamanho compacto e o mecanismo integrado ao manômetro, permitindo um manuseio mais prático e eficiente. Além disso, o manguito livre de látex previne reações alérgicas, sendo seguro para pacientes e profissionais.
Portanto, não existe um melhor aparelho de pressão arterial, mas sim o mais adequado às necessidades do profissional de saúde, da clínica ou do paciente.
Quais são os tipos de aparelhos de pressão?
Há diversas variedades de modelos disponíveis no mercado. Os mais conhecidos são o aneroide, o de mercúrio e o digital. Confira as principais características e diferenças entre eles:
Coluna de mercúrio
Essa opção utiliza uma coluna de mercúrio para medir a pressão exercida pela bexiga do manguito inflável na parte superior do braço. A pressão é registrada gradualmente, enquanto o profissional ausculta os sons de Korotkoff com um estetoscópio.
Embora seja um método tradicional, preciso e altamente durável, seu uso tem diminuído devido à presença de mercúrio, um metal tóxico e prejudicial à saúde. Além do risco associado a vazamentos, ele é pesado, dificultando o transporte e o atendimento ao paciente.
Aneroide
O esfigmomanômetro aneroide é um modelo manual e mecânico que não utiliza fluido para medição. Em vez disso, esse parâmetro é mensurado com o auxílio de um monômero de pressão.
Além de ser mais seguro, ele é conhecido por sua precisão. Por isso, é o mais utilizado em atendimentos clínicos ou domiciliares. No entanto, é sensível a impactos e requer recalibração periódica para evitar leituras imprecisas.
Digital
O digital mede a pressão arterial eletronicamente, utilizando sensores para detectar as flutuações nas artérias. O manguito é inflado e desinflado automaticamente e os resultados são exibidos em um visor digital.
Por ser fácil de usar, dispensar o estetoscópio e não exigir conhecimentos técnicos avançados para avaliação de resultados, é indicado para uso doméstico. Por outro lado, pode ser menos preciso do que os modelos manuais e precisa de calibração regular para garantir medições corretas.
Quais recursos um aparelho de pressão deve ter?
Cada tipo de esfigmomanômetro tem características específicas. Apesar disso, todos eles devem apresentar recursos básicos para garantir medições precisas. Confira as características indispensáveis para um equipamento de qualidade:
- Manguito ajustável e com tamanho adequado ao diâmetro do braço do paciente;
- Estetoscópio (modelos manuais) ou sensor digital para ausculta dos sons de Korotkoff;
- Manômetro para leitura das medições;
- Tubo de conexão, que liga o manguito ao manômetro.
Como escolher o melhor aparelho de pressão?
Para escolher qual o melhor aparelho de pressão, é importante avaliar diferentes fatores. Entenda a seguir o que considerar nessa análise antes de investir nesse recurso:
Finalidade do uso
O primeiro passo é definir em que contexto esse instrumento será utilizado. Profissionais de saúde devem priorizar os modelos aneroides, que oferecem maior precisão e durabilidade para uso frequente. Já os modelos digitais são indicados para uso pessoal e doméstico.
Vale lembrar que muitos profissionais utilizam modelos digitais em consultório para avaliações rápidas e preliminares. Nesses casos, o ideal é confirmar a medição com um esfigmomanômetro manual para garantir maior precisão na leitura.
Precisão
Como qualquer equipamento médico, a precisão influencia diretamente na qualidade e confiabilidade da solução. Os esfigmomanômetros de mercúrio são considerados os mais precisos, mas seu uso tem sido gradualmente substituído devido à toxicidade.
Os aneroides são as alternativas mais confiáveis, uma vez que fornecem leituras de altíssima precisão. Já os aparelhos podem apresentar variações dependendo da marca e do modelo.
Características do manguito
O manguito deve ter material hipoalergênico e antiaderente para maior conforto e segurança do paciente. Além disso, é importante considerar o tamanho desse componente.
Se for muito frouxo ou muito apertado, pode comprometer a precisão da leitura. O ideal é que ele cubra 80% do braço. Por isso, é importante garantir que ele seja compatível com o diâmetro.
Conveniência e portabilidade
Médicos, enfermeiros e outros especialistas que se deslocam com frequência para atender devem priorizar modelos leves e portáteis, como esfigmomanômetros aneroides compactos ou aparelhos de pressão digitais de bolso.
Nas demais situações, como uso em consultório ou doméstico, os modelos digitais de alta precisão podem ser utilizados.
Vale destacar que investir em dispositivos de alta qualidade garante medições mais precisas, melhora a assistência e facilita o diagnóstico.
Na MA Hospitalar, você encontra aparelhos de pressão e insumos médicos que garantem precisão e segurança. Oferecemos equipamentos para hospitais, clínicas e cuidados domiciliares em todo o Brasil.
Fale com um consultor da MA Hospitalar ou visite nossa loja para elevar seu padrão de atendimento!
Com visão ampliada e iluminação avançada, o otoscópio Macroview Plus oferece a clareza necessária para examinar estruturas delicadas, como o canal auditivo e a membrana timpânica.
Imagine esta cena: você está no consultório, diante de um paciente que reclama de dor de ouvido há semanas.
Pode ser uma otite simples, uma perfuração timpânica ou algo mais complexo. O problema é que, com um otoscópio tradicional, a visão do canal auditivo é limitada.
A iluminação não é ideal, o campo de visão é restrito, e você acaba tendo que confiar mais na sua experiência do que no que realmente consegue enxergar.
E se houver um detalhe crucial que passou despercebido? E se o diagnóstico não for tão preciso quanto deveria? Essa é uma realidade que muitos médicos e otorrinolaringologistas enfrentam no dia a dia.
A falta de clareza durante o exame otológico pode levar a diagnósticos imprecisos, tratamentos inadequados e, em alguns casos, até a complicações para o paciente.
Mas e se existisse uma ferramenta que pudesse mudar isso? E se você pudesse enxergar o canal auditivo com uma clareza nunca antes vista? É aí que entra o Otoscópio Macroview Plus.
O desafio dos exames otológicos tradicionais
Vamos ser sinceros: exames otológicos nem sempre são simples. O canal auditivo é uma estrutura delicada e cheia de nuances.
Com um otoscópio comum, a visão é limitada, e a iluminação muitas vezes não é suficiente para identificar detalhes sutis, como pequenas inflamações, lesões ou alterações na membrana timpânica.
Isso pode levar a diagnósticos imprecisos, especialmente em casos mais complexos ou em pacientes pediátricos, onde o canal auditivo é ainda menor e mais difícil de visualizar.
Além disso, a experiência do paciente durante o exame também é um fator crucial. Crianças, em particular, podem ficar ansiosas ou desconfortáveis, o que dificulta a colaboração e pode comprometer a qualidade do exame.
E, no final das contas, quem acaba pagando o preço é o próprio paciente, que pode receber um tratamento inadequado ou ter que passar por reexames desnecessários.
Os diferenciais do Macroview Plus
É aqui que o Macroview Plus da Welch Allyn entra em cena. Desenvolvido para superar as limitações dos otoscópios tradicionais, ele oferece uma visão ampliada e clara do canal auditivo, com uma área de visualização 3 vezes maior.
Isso significa que você consegue ver detalhes que antes poderiam passar despercebidos, garantindo diagnósticos mais precisos e confiáveis. Mas não para por aí.
O Macroview Plus também conta com uma iluminação LED brilhante e de longa duração, que reduz sombras e melhora a visualização de estruturas delicadas.
E quando combinado com os espéculos transparentes LumiView, a visão fica até 8 vezes mais clara em espéculos pediátricos e 4 vezes mais clara em espéculos adultos, em comparação com espéculos pretos tradicionais.
O resultado? Exames mais rápidos, precisos e menos invasivos para o paciente.
Conforto e praticidade para o médico e o paciente
Outro grande diferencial do Macroview Plus é o seu design ergonômico, que facilita a manipulação durante o exame.
Para o médico, isso significa menos esforço e mais precisão. Para o paciente, especialmente as crianças, o exame é menos invasivo e mais rápido, o que reduz a ansiedade e facilita a colaboração.
E todos sabemos: paciente tranquilo, diagnóstico mais fácil.
Além disso, o Macroview Plus é digitalmente capaz. Com o SmartBracket iExaminer e o aplicativo iExaminer Pro, você pode capturar e compartilhar imagens do ouvido diretamente com um dispositivo inteligente.
Isso é ideal para documentar casos, compartilhar imagens com outros especialistas ou usar as imagens para fins educativos.
Como o Macroview Plus ajuda a evitar erros?
Vamos ser diretos: erros de diagnóstico podem acontecer, mas com o Macroview Plus, as chances diminuem consideravelmente.
A combinação de ampliação, iluminação superior e facilidade de uso permite que você:
- Identifique detalhes sutis: pequenas inflamações, lesões ou alterações na cor da membrana timpânica ficam mais evidentes.
- Reduza a necessidade de reexames: com uma visão clara e precisa, você consegue fechar o diagnóstico com mais segurança.
- Documente melhor: as imagens capturadas podem ser usadas para análise posterior ou para mostrar ao paciente.
Investimento que vale a pena
Sim, o Macroview Plus é um investimento, mas é um daqueles que se pagam rapidamente.
Afinal, estamos falando de um equipamento que aumenta a eficiência do seu trabalho, reduz o risco de erros e melhora a experiência do paciente.
E, no final do dia, isso se traduz em mais confiança, mais satisfação e até mesmo mais indicações.
Conclusão: precisão ao alcance das suas mãos
Se você quer garantir diagnósticos mais precisos e oferecer um atendimento de excelência, o Otoscópio Macroview Plus é o parceiro ideal.
Ele une tecnologia, ergonomia e confiabilidade em um único equipamento, tornando o exame otológico mais eficiente e menos estressante para todos os envolvidos.
E aí, pronto para levar a sua prática clínica para o próximo nível?
Sobre a MA Hospitalar
Na MA Hospitalar, nós entendemos as necessidades dos profissionais de saúde. Por isso, oferecemos equipamentos de alta qualidade, como o Otoscópio Macroview Plus, que fazem a diferença no dia a dia de médicos e otorrinos.
Quer saber mais sobre como o Macroview Plus pode ajudar você?
Fale com um de nossos consultores e descubra as melhores soluções para a sua clínica ou consultório!
O otoscópio Welch Allyn é um instrumento fundamental na rotina de médicos que precisam de tecnologia e clareza para examinar estruturas delicadas, como o canal auditivo e a membrana timpânica.
Se você é otorrinolaringologista ou médico em geral, sabe que a precisão no diagnóstico é tudo.
E quando falamos de exames de ouvido, o otoscópio é uma ferramenta indispensável na sua rotina clínica. Mas, vamos combinar: nem todos os otoscópios são iguais, certo?
A qualidade da imagem, a ergonomia e a durabilidade do equipamento podem fazer toda a diferença no seu dia a dia.
E é aí que entra os otoscópios da Welch Allyn, marca preferida dos profissionais de saúde, especialmente dos otorrinolaringologista. Vamos entender por quê?
As dores dos otorrinolaringologista (e de outros médicos também)
Antes de falar sobre o Macroview Plus, é importante entender os desafios que você, profissional da saúde, enfrenta no uso de um otoscópio comum:
- Imagem limitada: Muitos otoscópios tradicionais oferecem uma visão restrita do canal auditivo, o que pode dificultar a identificação de problemas mais sutis.
- Desconforto durante o uso: Passar longas horas com um equipamento que não é ergonômico pode causar fadiga nas mãos e até mesmo dores.
- Durabilidade questionável: Nada pior do que investir em um equipamento que, pouco tempo depois, começa a apresentar falhas ou perde a qualidade da iluminação.
- Dificuldade em explicar o diagnóstico para o paciente: Muitas vezes, o paciente não entende o que você está vendo, o que pode gerar dúvidas e até ansiedade.
Se você já passou por alguma dessas situações, sabe como isso pode impactar negativamente a sua rotina e a relação com seus pacientes. Mas e se eu te disser que existe uma solução que pode resolver todos esses problemas?
O Otoscópio Welch Allyn MacroView™ Plus: a tecnologia que você precisa
O MacroView™ Plus foi desenvolvido pensando justamente nas dores dos profissionais de saúde, oferecendo uma experiência superior em termos de qualidade, conforto e eficiência. Vamos ver o que ele tem de especial:
- Visão ampliada e clara: O MacroView™ Plus oferece uma visão 4 vezes mais clara em adultos e até 8 vezes mais clara em pacientes pediátricos, graças aos seus espéculos auriculares transparentes LumiView. Isso permite uma visualização detalhada do canal auditivo e da membrana timpânica, garantindo diagnósticos mais precisos.
- Iluminação LED brilhante: A iluminação avançada do MacroView™ Plus permite uma visualização nítida mesmo em áreas de difícil acesso, eliminando sombras e distorções.
- Compatibilidade com o aplicativo iExaminer™ Pro: Este sistema permite capturar e compartilhar imagens diretamente com um smartphone, facilitando a documentação e a colaboração entre profissionais. É uma ferramenta valiosa para treinamentos clínicos e para explicar o diagnóstico aos pacientes.
- Design ergonômico: O equipamento foi projetado para se ajustar perfeitamente à sua mão, reduzindo a fadiga durante o uso prolongado. Além disso, ele é leve e fácil de manusear, o que agiliza o exame.
- Durabilidade e confiabilidade: Welch Allyn é sinônimo de qualidade, e o MacroView™ Plus não é diferente. Feito com materiais resistentes, ele é um investimento que vai durar anos, sem perder a eficiência.
Por que os otorrinolaringologista escolhem o MacroView™ Plus?
Para os otorrinolaringologista, a precisão é ainda mais crítica. Afinal, o ouvido e os olhos são estruturas delicadas e complexas, que exigem equipamentos de alta qualidade para um diagnóstico preciso.
O MacroView™ Plus se destaca justamente por oferecer a clareza e a confiabilidade que esses profissionais precisam. Além disso, sua ergonomia é especialmente valorizada por quem passa horas realizando exames minuciosos.
Onde encontrar o Otoscópio Welch Allyn MacroView™ Plus?
Se você está convencido de que o MacroView™ Plus é o otoscópio que vai transformar a sua prática clínica, a MA Hospitalar é o lugar certo para adquiri-lo.
Somos especializados em equipamentos e insumos médicos de alta qualidade e oferecemos todo o suporte necessário para você escolher o melhor produto para suas necessidades.
Fale com nosso consultor e conheça mais sobre o Otoscópio Welch Allyn MacroView™ Plus!
Um otoscópio digital é um dispositivo que permite visualizar e capturar imagens do canal auditivo e tímpano em alta resolução, facilitando diagnósticos e compartilhamento de dados.
Imagine poder enxergar cada detalhe do canal auditivo de um paciente com clareza e precisão, como se estivesse olhando através de uma lente de aumento. Pois é exatamente isso que o otoscópio digital oferece.
Essa ferramenta, que já é indispensável para muitos médicos e otorrinolaringoslogistas, é uma mão na roda para a maneira como realizamos diagnósticos.
Mas, afinal, como essa tecnologia está aprimorando a prática médica? Vamos explorar isso juntos.
O que é um otoscópio digital?
O otoscópio digital é a evolução do otoscópio tradicional. Enquanto o modelo convencional depende da visão direta do médico através de uma lente, o digital utiliza uma câmera de alta resolução para capturar imagens e vídeos do interior do ouvido.
Essas imagens podem ser ampliadas, armazenadas e até compartilhadas em tempo real, facilitando a análise e a discussão de casos com outros profissionais.
Por que o otoscópio digital é um game-changer?
- Precisão no diagnóstico: Com imagens em alta definição, o otoscópio digital permite identificar problemas que poderiam passar despercebidos com um otoscópio tradicional. Isso é especialmente útil em casos de infecções, inflamações ou até mesmo pequenas lesões.
- Registro de imagens: A capacidade de armazenar imagens e vídeos é um grande diferencial. Isso não só ajuda no acompanhamento do paciente ao longo do tempo, mas também serve como um registro médico valioso para consultas futuras.
- Facilidade de compartilhamento: Em casos complexos, o médico pode compartilhar as imagens com outros especialistas para uma segunda opinião. Isso é particularmente útil em ambientes de ensino e em equipes multidisciplinares.
- Melhora na comunicação com o paciente: Mostrar ao paciente, de forma clara, o que está acontecendo dentro do ouvido pode facilitar o entendimento sobre o diagnóstico e a necessidade de tratamento. Isso aumenta a confiança e a adesão ao tratamento proposto.
- Ergonomia e conforto: Muitos modelos de otoscópios digitais são projetados para serem mais ergonômicos, reduzindo a fadiga durante o uso prolongado. Além disso, a iluminação LED oferece uma visão mais clara e uniforme.
O otoscópio Welch Allyn® MacroView™ Plus
Quando falamos de otoscópios, o Welch Allyn® MacroView™ Plus se destaca como uma referência no mercado.
Esse dispositivo é tanto óptico quanto digital, e foi projetado para oferecer uma visão ampliada e detalhada do canal auditivo e da membrana timpânica, graças aos seus espéculos auriculares transparentes LumiView.
Diferenciais do Welch Allyn® MacroView™ Plus:
- Visão 4x mais clara: Com espéculos de tamanho adulto, a visualização é 4 vezes mais clara em comparação com espéculos tradicionais pretos.
- Visão 8x mais clara em pediatria: Para pacientes pediátricos, a clareza da imagem chega a ser 8 vezes superior, garantindo diagnósticos mais precisos em crianças.
- Iluminação LED brilhante: A iluminação avançada permite uma visualização nítida mesmo em áreas de difícil acesso.
- Compatibilidade com o aplicativo iExaminer™ Pro: O sistema permite capturar e compartilhar imagens diretamente com um smartphone, facilitando a documentação e a colaboração entre profissionais.
Uso do Welch Allyn® MacroView™ Plus:
O otoscópio Welch Allyn® MacroView™ Plus é indicado para o exame da orelha externa, canal auditivo e membrana timpânica em pacientes pediátricos e adultos.

Ele também pode ser usado para avaliar a flexibilidade da membrana timpânica através de pressão de ar e para iluminação geral das cavidades oral e nasal.
É ideal para uso em ambientes profissionais como consultórios, hospitais, clínicas e até mesmo em treinamentos clínicos.
Aplicativo Welch Allyn® iExaminer™ Pro:
O aplicativo iExaminer™ Pro complementa o otoscópio, permitindo a captura e o envio de imagens do ouvido externo, canal auditivo e membrana timpânica.
Ele é uma ferramenta valiosa para médicos e equipes médicas qualificadas, especialmente em ambientes de saúde onde a documentação e o compartilhamento de informações são essenciais.
Cuidados e contraindicações:
- Risco de lesão: Nunca use o otoscópio sem conectar uma ponta de espéculo, pois isso pode causar lesões ao paciente ou contaminação cruzada.
- Contaminação cruzada: As pontas do espéculo não devem ser reutilizadas, já que isso pode espalhar contaminações entre pacientes.
- Campos magnéticos: Ao usar o sistema com smartphones, é importante manter distância de dispositivos implantados, como marcapassos ou implantes cranianos, devido aos campos magnéticos.
Como escolher o otoscópio ideal?
Na hora de escolher um otoscópio digital, é importante considerar alguns fatores:
- Resolução da câmera: Quanto maior a resolução, mais detalhes você poderá visualizar.
- Compatibilidade: Verifique se o dispositivo é compatível com outros equipamentos ou softwares que você já utiliza.
- Portabilidade: Se você precisa levar o otoscópio para diferentes locais, opte por um modelo compacto e fácil de transportar.
- Bateria: A duração da bateria é crucial, especialmente para quem atende muitos pacientes ao longo do dia.
Conheça a MA Hospitalar e fale conosco
Na MA Hospitalar, entendemos que a tecnologia é uma aliada poderosa para a medicina.
Há mais de 20 anos, somos referência em equipamentos e insumos médico-hospitalares, oferecendo produtos de alta qualidade e suporte técnico especializado.
Nosso objetivo é fornecer as melhores soluções para que você possa oferecer um atendimento de excelência aos seus pacientes.
Por isso, oferecemos otoscópios digitais das melhores marcas, como o Welch Allyn® MacroView™ Plus, com tecnologia de ponta e suporte especializado para ajudar você a escolher o equipamento ideal para suas necessidades.
Quer saber mais sobre como o otoscópio digital pode transformar o seu dia a dia? Fale com um de nossos consultores!
O eletrobisturi System 5000 da ConMed oferece mecanismos de precisão para garantir a segurança em diversos tipos de procedimentos cirúrgicos.
Se você trabalha com cirurgia e precisa de um equipamento que combine precisão, segurança e eficiência, o Eletrobisturi System 5000 da ConMed é com certeza umas das melhores opções disponíveis atualmente.
Com funcionalidades avançadas e uma interface fácil de usar, esse dispositivo vai melhorar a forma como você realiza seus procedimentos, proporcionando uma experiência com características únicas dessa tecnologia.
E então, vamos entender por que ele pode ser uma grande adição no centro cirúrgico?
Por que o System 5000 é a escolha certa para você?
A ConMed criou o eletrobisturi System 5000 com um objetivo claro: dar ao profissional de saúde total controle durante os procedimentos cirúrgicos.
Se você já enfrentou dificuldades em cirurgias delicadas, esse equipamento foi feito para tornar todo o processo mais fácil e seguro, especialmente quando se trata de corte e coagulação.
Modos de operação: flexibilidade para qualquer tipo de cirurgia
Um dos maiores diferenciais do System 5000 é a quantidade de modos de operação que ele oferece.
Isso significa que você pode usar o aparelho em diferentes tipos de cirurgia, sempre com o melhor desempenho e com a qualidade desejada.
- Modo Geral: Ideal para cirurgias gerais, com a tecnologia exclusiva de Resposta Dinâmica, que ajusta automaticamente a energia conforme o tipo de tecido.
- Modo LAP (Laparoscopia): Perfeito para cirurgias minimamente invasivas, com mais segurança em ambientes com gases inflamáveis.
- Modo de Coagulação de Pulso: Oferece controle superior da hemostasia, minimizando a carbonização do tecido.
- Modo Micro Bipolar: Para procedimentos neurológicos, onde o controle e a precisão são essenciais.
Esses são apenas alguns exemplos dos modos que fazem do System 5000 uma ferramenta versátil no centro cirúrgico.
Por que ele é tão especial?
O que realmente torna o System 5000 especial é a combinação de tecnologia avançada e design ergonômico.
Ele não só oferece controle preciso do corte e da coagulação, mas também é fácil de operar, graças à sua interface intuitiva.
Além disso, ele é compatível com acessórios personalizáveis, permitindo que você tenha a solução ideal para cada procedimento.
Mais precisão e resultados de qualidade
Com o System 5000, você pode ter certeza de que cada corte será feito com precisão e que a coagulação será controlada da melhor forma.
Quando se trata de cirurgia, cada detalhe conta para garantir o sucesso do procedimento, e o System 5000 ajuda a alcançar os melhores resultados possíveis.
Além disso, ele faz uso das canetas em aço inox da ConMed, que possuem um design que reforça a segurança e eficácia durante os procedimentos cirúrgicos. Elas são descartáveis e eliminam rotações indesejadas durante o uso.
As canetas também são compatíveis com eletrodos revestidos com PTFE ValueBlue ou de aço inoxidável, sendo próprias para uso tanto no eletrobisturi System 5000 quanto no System 2450.
- Quer ler mais sobre os bisturis da ConMed? Confira aqui!
Entre em contato com a MA Hospitalar
Pronto para melhorar a qualidade dos seus procedimentos? O Eletrobisturi System 5000 da ConMed pode ser a solução que você precisa para o seu dia a dia.
Aqui na MA Hospitalar, trabalhamos com soluções para diversas finalidades, incluindo cirurgia, sempre com foco na qualidade e desempenho dos equipamentos e insumos, atuando ao lado de marcas renomadas e de confiança.
São mais de 20 anos de atuação, proporcionando saúde e bem-estar para clínicas, hospitais e cuidado domiciliar, com atendimento especializado em todas as etapas do processo.
Entre em contato com a MA Hospitalar e descubra como podemos ajudar a melhorar a sua prática médica com esse equipamento de última geração.
O Spot Vision Screener é uma solução para triagens visuais que combina facilidade de uso com resultados confiáveis, tornando-se uma ferramenta para detecção precoce de problemas oculares em contextos desde pediatria até triagens em comunidades remotas.
A triagem visual é um passo importante para garantir a saúde ocular, especialmente em crianças.
Entre as tecnologias disponíveis, o Spot Vision Screener surge como uma solução moderna e eficiente.
Com a promessa de rapidez, precisão e facilidade de uso, ele está mudando a forma como oftalmologistas, pediatras e gestores de saúde encaram os exames oculares.
Mas será que é a melhor escolha? Vamos mergulhar nos dados.
Alta eficácia em crianças pequenas
De acordo com um estudo publicado na E-Oftalmo, o Spot Vision Screener apresentou resultados impressionantes ao ser comparado à tabela optométrica de Snellen para triagem de ambliopia em crianças de 4 a 6 anos.
O dispositivo identificou fatores de risco com 92,8% de sensibilidade, contra apenas 58,6% do método tradicional.
Além disso, o uso do Spot Vision Screener reduziu significativamente a falta de encaminhamentos para exames oftalmológicos completos, passando de 46,4% (Snellen) para 17,9%.
Isso é muito relevante, pois quanto mais cedo problemas como hipermetropia, miopia e astigmatismo forem detectados, maior é a chance de sucesso no tratamento.
Outro ponto que merece destaque é a sua simplicidade de operação, o que facilita a triagem até mesmo em pacientes mais jovens ou inquietos, que normalmente enfrentam dificuldades para colaborar em métodos tradicionais.
Triagem eficaz em crianças em idade escolar
O impacto do Spot Vision Screener também se estende a crianças mais velhas, nas quais a triagem não se limita à ambliopia, mas também se foca em problemas refrativos que podem prejudicar o desempenho acadêmico.
Em um estudo do Journal of Pediatric Ophthalmology and Strabismus, o dispositivo demonstrou 89,5% de sensibilidade e 76,7% de especificidade na detecção de erros refrativos.
Com ajustes nos critérios de triagem, os resultados se tornam ainda mais precisos.
Isso o torna ideal para ser utilizado em escolas, onde a detecção precoce de problemas visuais pode impactar diretamente no aprendizado e no bem-estar das crianças.
Vantagens além da precisão
- Rapidez: Em poucos segundos, o Spot Vision Screener realiza a triagem, reduzindo o tempo de espera para profissionais e pacientes.
- Conforto: O exame é realizado de forma não invasiva, sem necessidade de dilatação ou contato direto, o que reduz a ansiedade de crianças e adultos.
- Portabilidade: Seu design leve e portátil permite o uso em locais diversos, de clínicas a triagens comunitárias em áreas remotas.
- Integração digital: Os resultados podem ser transferidos diretamente para sistemas de registro médico, otimizando o fluxo de trabalho.
O impacto em comunidades remotas
Em regiões de difícil acesso, o Spot Vision Screener se torna um equipamento essencial e de grande ajuda. Sua portabilidade e facilidade de uso permitem que triagens sejam feitas em locais onde exames oftalmológicos tradicionais seriam inviáveis.
Estudos indicam que dispositivos como este aumentam em até 45% o acesso ao cuidado oftalmológico em comunidades carentes, mostrando seu valor como uma ferramenta para democratizar a saúde visual.
Conclusão: a melhor solução para sua instituição?
O Spot Vision Screener tem se mostrado uma ferramenta indispensável para diferentes contextos, desde escolas até hospitais e clínicas.
Sua rapidez, precisão e facilidade de uso tornam a triagem visual mais eficiente e menos desgastante para pacientes e profissionais.
Se você é oftalmologista, pediatra, gestor hospitalar ou dono de ótica, investir no Spot Vision Screener pode ser a decisão que transforma a forma como sua instituição cuida da saúde ocular.
Quer saber mais?
Entre em contato com a MA Hospitalar e descubra como o Spot Vision Screener pode ser implementado na sua instituição.
Estamos prontos para ajudar você a oferecer um cuidado visual ainda melhor!
Referências
- Peterseim MMW, Trivedi RH, Feldman S, Husain M, Walker M, Wilson ME, Wolf BJ. Evaluation of the Spot Vision Screener in School-Aged Children. J Pediatr Ophthalmol Strabismus. 2020 May 1;57(3):146-153. doi: 10.3928/01913913-20200331-02. PMID: 32453847; PMCID: PMC10302153.
- Villela FF, Jesus DL, Naves FES, Medeiros FW, Souza MB, Victor G, et al. Eficácia do SpotTM Vision Screener na detecção de fatores de risco para ambliopia em crianças pré-escolares de 4 a 6 anos de idade. e-Oftalmo.CBO: Rev Dig Oftalmol. 2017;3(1):1-7. 10.17545/e-oftalmo.cbo/2017.79
A ambliopia, mais conhecida como “olho preguiçoso”, é uma das principais causas de perda de visão em crianças e, se não for diagnosticada e tratada cedo, pode levar a consequências permanentes.
Apesar de comum, muitos pais e até alguns profissionais ainda subestimam a ambliopia.
É fundamental que oftalmologistas, optometristas, pediatras e profissionais de clínicas de ótica e pediatria estejam atentos aos fatores de risco e saibam como identificar sinais de alerta.
Aqui, vamos explorar os seis fatores de risco mais importantes para a ambliopia e como o uso de tecnologias avançadas, como o Spot Vision da Welch Allyn, pode fazer a diferença no diagnóstico precoce. Acompanhe:
1. Estrabismo
Um dos fatores mais conhecidos de risco para ambliopia é o estrabismo. Quando os olhos não estão alinhados corretamente, o cérebro recebe imagens diferentes de cada um, o que pode confundir a visão e fazer com que ele “desligue” o olho que está desalinhado.
Esse “desligamento” pode levar ao desenvolvimento da ambliopia. Por isso, o acompanhamento e triagem regular em crianças que apresentam qualquer tipo de desalinhamento ocular é essencial.
2. Erro refrativo significativo
Outro fator de risco importante é a presença de erros refrativos significativos, como hipermetropia, miopia ou astigmatismo.
Em muitos casos, quando um olho tem um erro refrativo mais forte que o outro (ou quando ambos têm erros elevados), o cérebro começa a priorizar o olho com visão “mais clara”. Esse processo também pode levar à ambliopia.
Detectar esses erros cedo permite corrigir a visão com óculos ou lentes apropriadas e prevenir complicações.
3. Anisometropia
Na anisometropia, cada olho tem um grau diferente de erro refrativo. Essa diferença causa um desequilíbrio, onde um olho enxerga mais nítido que o outro, e o cérebro pode acabar ignorando o olho com a visão mais “embaçada”.
O uso de um equipamento que avalie a refração dos dois olhos com precisão é fundamental, uma vez que a anisometropia muitas vezes passa despercebida em exames mais simples.
4. Histórico familiar de ambliopia ou estrabismo
O fator genético também desempenha um papel importante. Crianças que têm parentes próximos com ambliopia ou estrabismo têm maior risco de desenvolver essas condições.
Isso significa que os profissionais devem dar atenção extra a crianças com histórico familiar e realizar exames regulares, especialmente nos primeiros anos de vida, quando a visão ainda está em desenvolvimento.
5. Prematuridade e baixo peso ao nascer
Crianças prematuras ou que nasceram com baixo peso também apresentam um risco aumentado de desenvolver ambliopia.
Devido ao desenvolvimento incompleto no nascimento, esses bebês tendem a apresentar mais problemas visuais e neurológicos, incluindo problemas de alinhamento ocular e erros refrativos. Para essa população, a triagem precoce e acompanhamento regular são indispensáveis.
6. Condicionantes ambientais e saúde ocular geral
Algumas condições oculares, como catarata congênita, ptose (pálpebra caída) e cicatrizes na córnea, podem bloquear a visão em um ou ambos os olhos e levar à ambliopia.
Identificar essas condições cedo é fundamental, pois elas podem limitar o desenvolvimento normal da visão. Um bloqueio visual, mesmo que parcial, precisa ser tratado de maneira imediata para prevenir a ambliopia.
Saiba mais: qual é o melhor equipamento para detectar a ambliopia?
Como a tecnologia pode ajudar no diagnóstico precoce?
O diagnóstico precoce é a chave para o tratamento eficaz da ambliopia, e isso depende da triagem frequente e de qualidade.
A boa notícia é que a tecnologia está tornando esse processo mais rápido. O Spot Vision da Welch Allyn, disponível na MA Hospitalar, é uma ferramenta muito precisa para quem atua na triagem visual.
Esse equipamento portátil permite identificar rapidamente problemas refrativos e outros fatores de risco associados à ambliopia em pacientes de todas as idades, incluindo bebês e crianças pequenas que não conseguem se comunicar com clareza.
Em poucos segundos, o Spot Vision analisa ambos os olhos e fornece um relatório completo sobre a refração e possíveis anomalias, oferecendo uma triagem precisa e confiável.
Para clínicas de oftalmologia, consultórios pediátricos e óticas, investir em uma tecnologia como o Spot Vision pode ser um diferencial não só para a qualidade do atendimento, mas também para fortalecer a relação de confiança com os pais, que ficam mais tranquilos ao ver que seus filhos estão sendo acompanhados com o que há de mais moderno em triagem visual.
Para saber mais sobre como o Spot Vision pode ajudar na triagem visual e adquirir essa ferramenta de última geração, entre em contato com a nossa equipe!
Investir em um ultrassom moderno é apenas o começo; o verdadeiro valor está em usar cada recurso de forma plena.
Se você é engenheiro clínico, gestor hospitalar ou radiologista, sabe que não basta ter o melhor equipamento disponível — é preciso garantir que ele funcione no seu máximo potencial.
Afinal, o ultrassom é uma ferramenta essencial para diagnósticos rápidos, precisos e não invasivos. Mas como fazer isso na prática? A resposta está em treinamento, manutenção, uso inteligente dos recursos e integração eficiente com outros sistemas hospitalares.
Abaixo, exploramos como esses aspectos podem transformar a performance do seu ultrassom e oferecer um cuidado ainda mais eficiente e seguro aos pacientes.
Treinamento contínuo: a base de tudo
Por mais avançada que a tecnologia seja, ela só funciona bem nas mãos certas. Não adianta adquirir um ultrassom de última geração se a equipe médica e técnica não souber usá-lo em toda sua capacidade.
Além de treinar o time inicialmente, é importante oferecer reciclagens regulares. Isso garante que todos estejam atualizados sobre novos recursos e melhores práticas no uso dos aparelhos.
Treinamentos também evitam erros operacionais que podem prejudicar tanto o diagnóstico quanto a experiência do paciente, reduzindo a chance de retrabalhos e melhorando a eficiência do time.
Manutenção preventiva: evitando surpresas
Nada pior do que o ultrassom parar de funcionar no meio de um exame ou deixar o hospital na mão em um momento crítico.
É por isso que manter um cronograma de manutenção preventiva é essencial. Ela não só evita interrupções inesperadas, mas também ajuda a prolongar a vida útil do equipamento.
Um bom monitoramento da performance também faz diferença. Pequenas falhas, se não forem corrigidas, podem comprometer a qualidade das imagens e afetar diretamente o diagnóstico.
Por isso, vale a pena contar com engenheiros clínicos atentos e com uma equipe de suporte disponível para qualquer imprevisto.
Usando todos os recursos do equipamento
Os ultrassons modernos são verdadeiras potências tecnológicas, mas é comum que alguns recursos avançados sejam subutilizados por falta de conhecimento ou rotina. Modo Doppler, elastografia e transdutores especializados são só alguns exemplos de funcionalidades que podem passar despercebidas no dia a dia.
Explorar essas ferramentas ao máximo traz diagnósticos mais completos e precisos, além de agilizar processos e evitar pedidos de exames complementares desnecessários.
Na dúvida sobre como extrair tudo do seu ultrassom? Converse com o distribuidor ou fabricante.
Muitas vezes, eles oferecem treinamentos específicos para tirar proveito das funcionalidades que fazem a diferença.
- Saiba também: como aumentar a produtividade em exames de ultrassom.
Integração digital: fluxo de trabalho mais eficiente
Hoje em dia, o ultrassom não é uma peça isolada no hospital — ele precisa estar integrado com sistemas como PACS e prontuários eletrônicos.
Essa integração garante que exames e relatórios fluam de maneira eficiente entre setores, reduzindo o tempo entre diagnóstico e tratamento.
Além disso, manter esses dados conectados e acessíveis melhora a tomada de decisões clínicas e otimiza o tempo da equipe.
Outro ponto importante é garantir que a transmissão de dados seja segura. A proteção da privacidade dos pacientes é fundamental e deve ser tratada com seriedade na integração de sistemas.
Equipamentos de confiança fazem toda a diferença
Ter equipamentos de qualidade é um passo essencial para garantir a eficiência e segurança do atendimento.
A FUJIFILM oferece algumas das melhores soluções do mercado, perfeitas para diferentes tipos de aplicação.
- Mamógrafo Amulet Innovality: Uma solução para diagnósticos precisos, com atendimento humanizado e confortável para a paciente.
- Ultrassom ARIETTA 65: Ideal para diagnósticos detalhados e de alta precisão, com uma interface intuitiva que facilita o uso no dia a dia.
- Ultrassom SonoSite SII e Edge: Equipamentos portáteis, perfeitos para ambientes dinâmicos como UTIs e emergências, combinando mobilidade com alta qualidade de imagem.
Esses modelos são conhecidos pela durabilidade, facilidade de manutenção e qualidade de imagem, ajudando sua equipe a oferecer um atendimento de excelência.
Conte com a MA Hospitalar para otimizar a operação da sua instituição
Na MA Hospitalar, entendemos que o suporte certo é tão importante quanto o equipamento certo.
Por isso, não apenas distribuímos as soluções de ultrassom da FUJIFILM, como também oferecemos assistência completa para garantir que você tire o máximo proveito dos seus aparelhos.
Precisa de ajuda para escolher o modelo ideal ou quer saber mais sobre nossas soluções? Estamos prontos para apoiar você e a sua equipe em todas as etapas!
