O módulo de transmissão neuromuscular (TNM) da GE Healthcare é utilizado para avaliar o bloqueio neuromuscular no paciente através da administração de bloqueadores neuromusculares durante o procedimento cirúrgico.
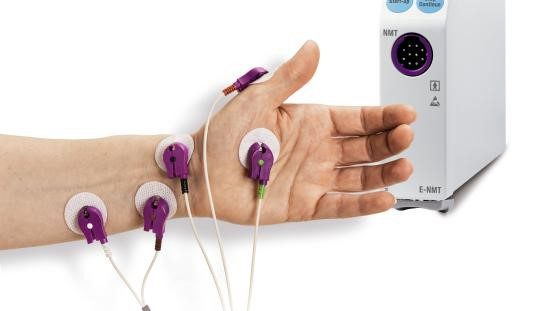
O módulo de TNM proporciona impulsos de estimulação elétrica de um nervo periférico e mede sua resposta neuromuscular a este estímulo. A linha de acessórios TNM GE Healthcare inclui eletrossensores (Figura 1) e mecanossensores (Figura 2) para adultos e para crianças entre 5 e 40 Kg.
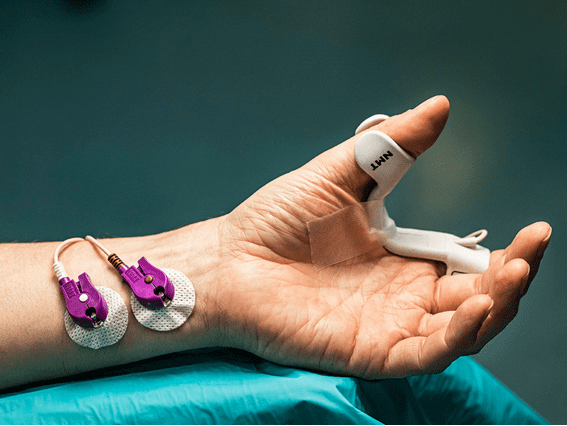
O mecanossensor mede o movimento do polegar utilizando um sensor piezoelétrico, que converte o movimento físico em um sinal elétrico e quantifica a resposta mecânica gerada. Já o eletrossensor mede diretamente a atividade elétrica do músculo com eletrodos, quantificando a resposta à estimulação nervosa. O eletrossensor pode ser utilizado na mão ou no pé do paciente, tanto em pacientes adultos como pediátricos.
Por que utilizar um módulo de transmissão neuromuscular durante o procedimento cirúrgico?
Durante alguns procedimentos cirúrgicos, agentes bloqueadores neuromusculares podem ser utilizados com o objetivo de facilitar a intubação e garantir condições ideais para a cirurgia. No entanto, o uso desses fármacos pode elevar o risco de efeitos adversos pós-operatórios. A paralisia residual é uma grande preocupação, pois aumenta a morbidade e mortalidade pós-operatória, o tempo de internação e ainda aumenta os custos concomitantes a essas complicações.1, 2, 3, 4 e 5
Durante todo o procedimento anestésico, o médico deve avaliar continuamente a função neuromuscular do paciente. Apesar de existirem métodos mais convencionais para avaliar a função neuromuscular em pacientes sob efeito de anestésico, como a capacidade de levantar a cabeça, aperto de mão firme ou ventilação minuto suficiente, há uma grande evidência científica mostrando a superioridade e benefícios do uso da avaliação clínica associada à monitorização neuromuscular quantitativa.
Os monitores de transmissão neuromuscular fornecem medições numéricas de forma automática, indicando a resposta muscular a um estímulo e o nível associado de bloqueio neuromuscular. Tecnologia que até pouco tempo estava distante, mas que está cada vez mais presente e disponível dentro dos ambientes cirúrgicos.
Portanto, de acordo com Duţu et al. (2019), o uso da monitorização neuromuscular como guia na reversão de agentes bloqueadores ajuda a evitar o bloqueio neuromuscular residual, trazendo mais segurança para o paciente.
- Medição automatizada
- Maior adequação das doses de relaxantes neuromusculares
- Recuperação otimizada
- Maior segurança do paciente diminuindo riscos de complicações
- Orientação quanto ao momento da extubação
- Informação integrada no monitor
Como essa medição é realizada?
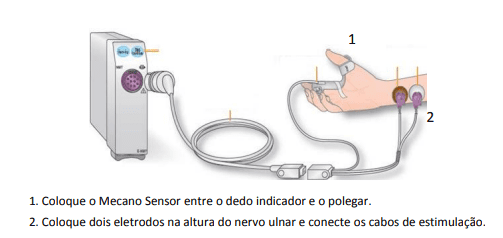
Através de um eletrodo e uma estimulação no nervo ulnar ou nervo plantar medial, uma resposta imediata será gerada no monitor. Dessa forma, é possível avaliar a profundidade do bloqueio neuromuscular.
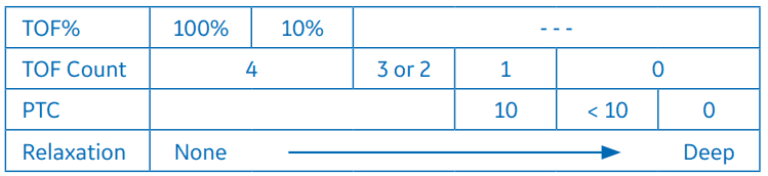
O padrão de monitorização é uma sequência de quatro estímulos, também chamado de Train-of-four (TOF). A estimulação TOF permite a contagem do número de contrações musculares provocadas e o cálculo da proporção da quarta para a primeira resposta de contração.
Quando não são detectadas respostas para a estimulação TOF, a contagem pós-tetânica (CPT) é a única forma de medir o bloqueio neuromuscular. É gerada uma estimulação tetânica (50 Hz) durante cinco segundos e são contadas as respostas pós-tetânicas para estímulo único. Quanto maior for a CPT (o número de respostas detectadas), mais rápido retornarão as respostas normais de TOF.
Na prática:
São necessários dois eletrodos para a estimulação elétrica de um nervo periférico (Figura 3). A resposta resultante pode ser medida com dois eletrodos e um mecanossensor, que mede os movimentos entre o polegar e o indicador, ou com um eletrossensor, que utiliza três eletrodos de registro.
O monitor procura a corrente de estímulo necessária para ativar todas as fibras dos músculos estimulados (registrados). A pesquisa é iniciada com um estímulo de 10 mA e a resposta é medida. A corrente aumenta em incrementos de 5 mA até que o aumento da corrente deixe de aumentar a resposta. Essa corrente máxima é, então, automaticamente aumentada em 15%, resultando em uma corrente supramáxima.
Se não for encontrada a corrente supramáxima ou se a resposta for muito fraca para a pesquisa de uma corrente supramáxima, a corrente será ajustada para 70 mA.
Modos de estimulação
- Train of four, TOF: Recomendado para a maioria dos casos. Também é a definição padrão.
- Estimulação por impulso duplo, DBS: Útil com a utilização do mecanossensor. Permite uma melhor observação visual da diminuição nas respostas.
- Contagem pós-tetânica, PTC: Utilizada para calcular o nível de relaxamento com estimulação tetânica.
- Estímulo único, EstÚni: O modo de estímulo único é prático quando se utilizam relaxantes despolarizantes: nesses casos, a TOF% não fornece informações adicionais sobre o estado do paciente.
Como interpretar os valores de TNM?
No modo de estímulo TOF, são emitidos 4 pulsos de estimulação em intervalos de 0,5 segundos. A resposta é medida após cada estímulo e calcula-se a relação da quarta com a primeira resposta da sequência TOF, o que resulta em TOF% (Figura 4).
Com o eletrossensor, é exibida a T1%. Se a referência for localizada com êxito, uma escala também será incluída. Os marcadores da escala representam os valores de referência 0%, 30%, 60%, 90% e 120% (Figura 5). Quando não há qualquer referência disponível, não é apresentado nenhum valor de T1% e as barras não são representadas em escala. Quando o relaxamento se aprofunda, a TOF% desce até a quarta resposta desaparecer e não existir qualquer TOF% disponível.
O grau de bloqueio neuromuscular é, então, calculado a partir do número de respostas, a contagem, que representa o número de respostas detectadas para os quatro estímulos. Quanto menor for o número de respostas, mais profundo será o relaxamento.

Passo a passo do uso do TNM
Passo 1
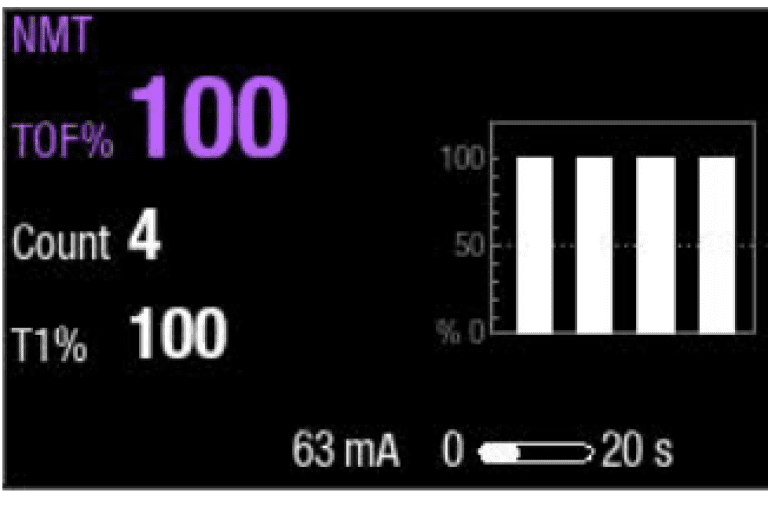
Coloque adequadamente o sensor de sua escolha (Figura 6). Pressione início da medição. O monitor iniciará a medição definindo automaticamente a corrente de estímulo e realizando uma medição de referência. Com o paciente não relaxado, TOF% é 100 (Figura 7).
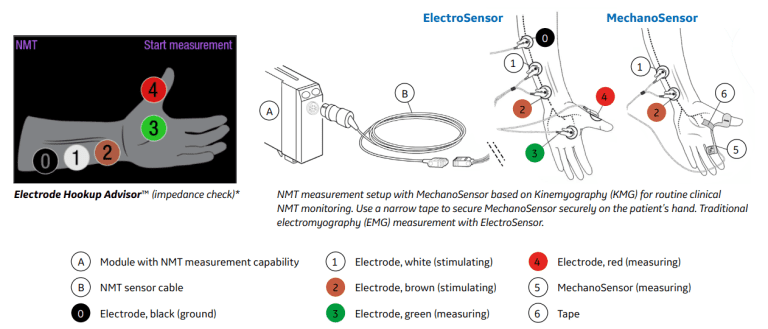
Passo 2
Os relaxantes não despolarizantes causam um desaparecimento das respostas, indicado por um TOF% mais baixo e uma inclinação no gráfico de barras. Os relaxantes despolarizantes resultam em uma queda igual em todas as quatro respostas, sem desaparecimento.
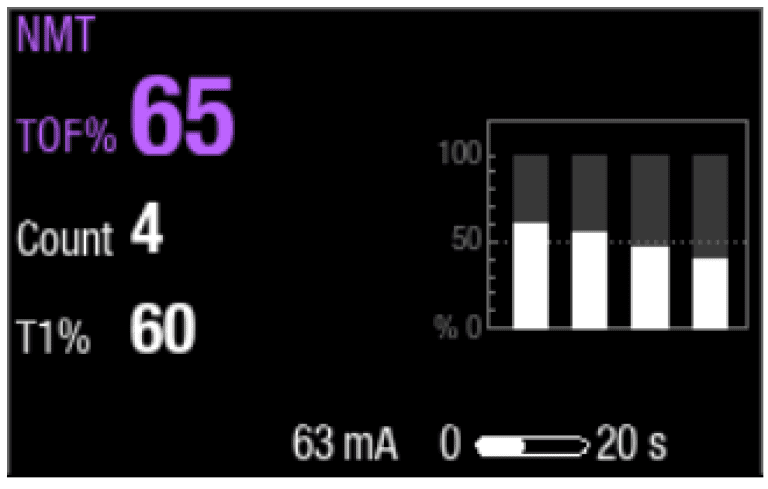
Passo 3
O bloqueio neuromuscular pode ser utilizado para facilitar a intubação endotraqueal. O médico pode usar o tempo em que todas as respostas desaparecem (ou seja, a contagem TOF é 0) como um guia para determinar quando intubar.

Passo 4
Durante a cirurgia e em cuidados intensivos, a contagem TOF (Count) é usada para manter um nível ideal constante de bloqueio neuromuscular. Quando a contagem TOF excede um nível definido pelo usuário, o monitor GE exibirá uma mensagem de “Bloco de recuperação”.

Passo 5
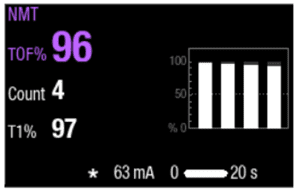
Com base no tipo de agente de reversão que deseja utilizar, você pode cronometrar a administração usando TOF% e contagem de contrações. Para uma extubação segura, o TOF% deve ser superior a 90.7
Onde encontrar TNM nos monitores da GE Healthcare?
É possível realizar a monitorização da Transmissão Neuromuscular em todos os monitores da GE Healthcare (B105, B125 e B155 a partir da versão 3 e B450, B650 e B850) através do módulo E-NMT.

Saiba mais
Conheça outras funcionalidades dos monitores da GE Healthcare, como o oxicardiorrespirograma e o monitoramento de gases.
Entre em contato com a MA Hospitalar e adquira o seu!
Referências
- 1. Herbstreit F, Peters J, Eikermann M. Impaired upper airway integrity by residual neuromuscular blockade: increased airway collapsibility and blunted genioglossus muscle activity in response to negative pharyngeal pressure. Anesthesiology 2009;110:1253-60.
- 2. Eikermann M, Groeben H, Husing J, Peters J. Accelerometry of adductor pollicis muscle predicts recovery of respiratory function from neuromuscular blockade. Anesthesiology 2003;98:1333-7.
- 3. Eriksson LI, Sato M, Severinghaus JW. Effect of a vecuronium-induced partial neuromuscular block on hypoxic ventilatory response. Anesthesiology 1993;78:693-9.
- 4. Murphy GS, Szokol JW, Marymont JH, Greenberg SB, Avram MJ, Vender JS. Residual neuromuscular blockade and critical respiratory events in the postanesthesia care unit. Anesth Analg 2008;107:130-7.
- 5. Berg H, Roed J, Viby-Mogensen J, Mortensen CR, Engbaek J, Skovgaard LT, Krintel JJ. Residual neuromuscular block is a risk factor for postoperative pulmonary complications. A prospective, randomised, and blinded study of postoperative pulmonary complications after atracurium, vecuronium and pancuronium. Acta Anaesthesiol Scand 1997;41:1095-103.
- 6. Duţu M, Ivaşcu R, Tudorache O, et al. Neuromuscular monitoring: an update. Rom J Anaesth Intensive Care. 2018;25(1):55–60.
- 7. Naguib M, Brull SJ, Kopman AF, et al. Consensus Statement on Perioperative Use of Neuromuscular Monitoring. Anesth Analg 2018; 127:71-80.
Sabemos que os pacientes neonatais são frágeis e propensos à instabilidade, e qualquer sinal de alteração é crucial para o acompanhamento desses pacientes. Recém-nascidos prematuros e nascidos a termo são propensos a um padrão de respiração chamado respiração periódica, no qual ocorrem apneias curtas recorrentes em intervalos aproximadamente regulares, ou seja, respiração periódica (1).
A respiração periódica está associada à fragmentação do sono, hipoxemia intermitente e ativação do sistema nervoso simpático, bem como oscilações da frequência cardíaca e da pressão arterial (2).
Diante dessa fragilidade, precisamos encontrar ferramentas que nos auxiliem a monitorar essas variáveis e identificar o evento primário, uma vez que uma alteração na frequência respiratória pode afetar a frequência cardíaca e assim por diante.
Pensando nisso, o Oxicardiorespirograma é a ferramenta capaz de verificar qual evento desencadeou uma instabilidade clínica apresentada pelo paciente neonatal.
MAS AFINAL, O QUE É O OXICARDIORESPIROGRAMA?
O Oxicardiorespirograma é uma ferramenta não invasiva que avalia o paciente neonatal de maneira completa, combinando a frequência cardíaca (FC), a frequência respiratória (FR) e a oxigenação de pulso (O2).
Figura 1
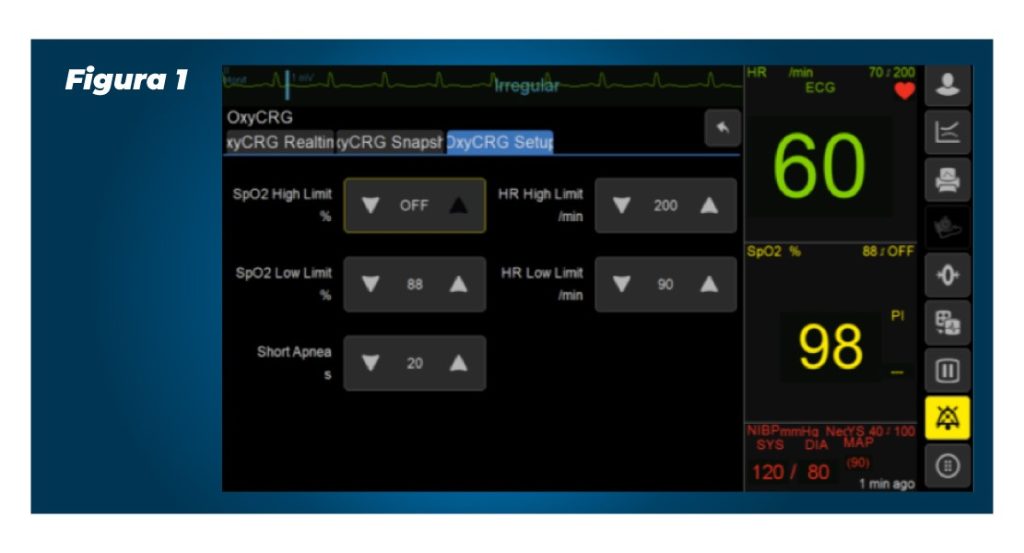
Essa ferramenta está presente em nossa linha de monitores GE B105, B125 e B155, que oferecem desempenho clínico premium em todas as áreas de tratamento. Eles possibilitam o monitoramento dos sinais vitais essenciais e ainda permitem o armazenamento de até 70 curvas gravadas, com dados de tendências de 6 minutos antes e 2 minutos após o evento apresentado. Isso garante a confiabilidade da monitorização do paciente e auxílio na resolução clínica apresentada.
Figura 2
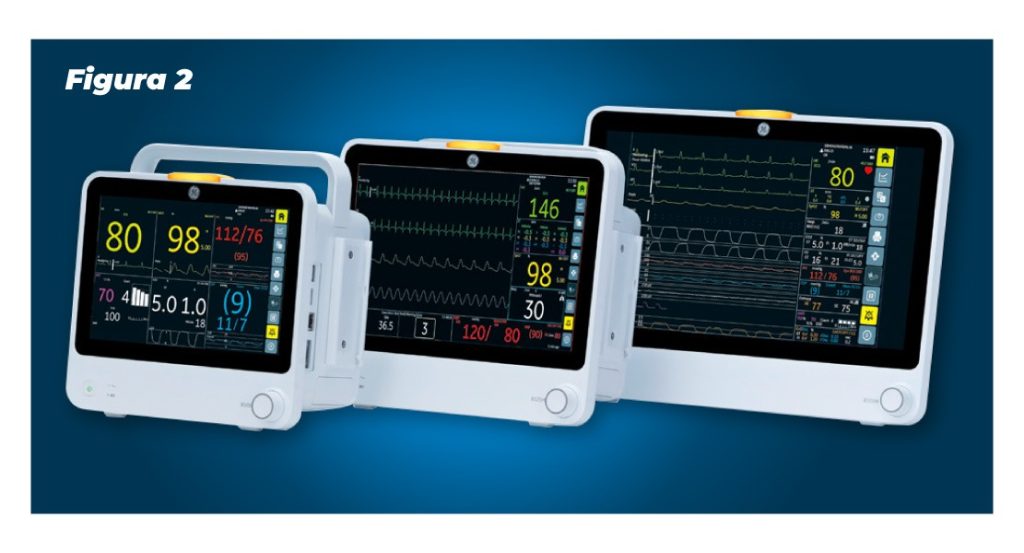
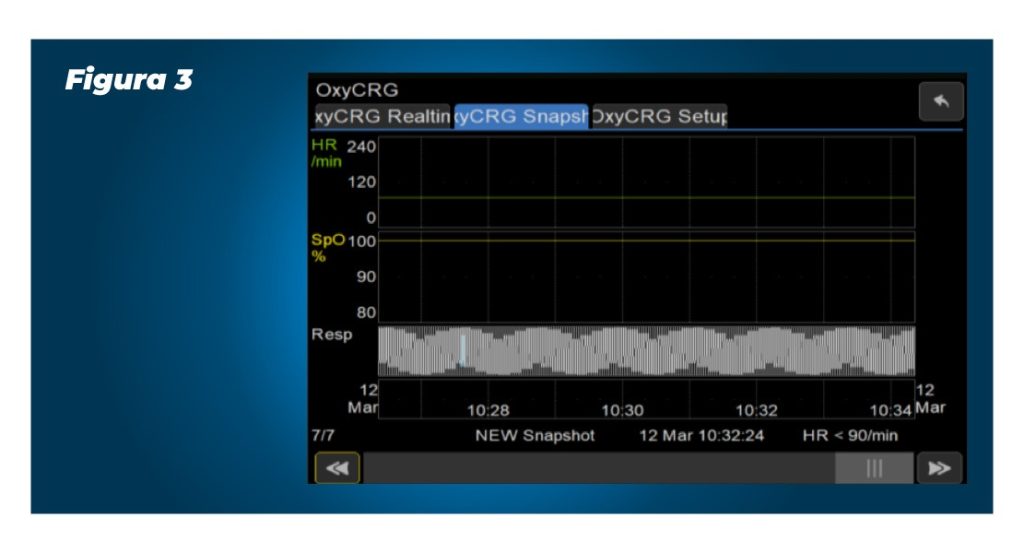
Figura 3
Sua usabilidade é muito fácil e intuitiva. Basta seguir os passos no monitor GE:
- Selecione o modo recém-nascido.
- Acesse o menu principal.
- Clique em OxyCRG.
- Você terá acesso às configurações e tendências (figura 1 e figura 3).
Figura 4
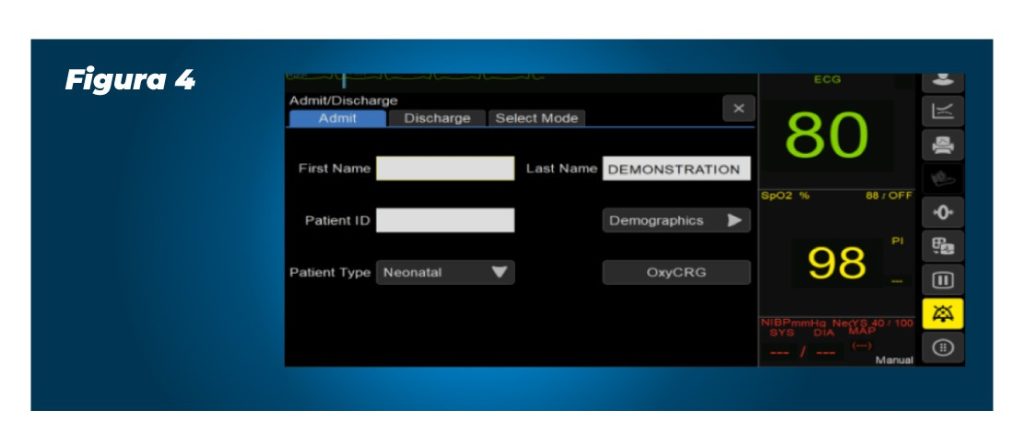
Conclui-se que o Oxicardiorespirograma viabiliza a monitorização completa do paciente neonato, permitindo verificar a causa primária de uma instabilidade, facilitando o diagnóstico e garantindo maior segurança ao paciente por meio de uma monitorização eficaz.
REFERÊNCIAS
1. Barrington KJ, Finer NN, Wilkinson MH. Progressive Shortening of the Periodic Breathing Cycle Duration in Normal Infants. Vol. 21, International Pediatric Research Foundation, Inc. 1987.
2. Schreib AW, Arzt M, Heid IM, Jung B, Böger CA, Stadler S. Periodic breathing is associated with blood pressure above the recommended target in patients with type 2 diabetes. Sleep Med X. 2020 Dec 1;2.
Muito mudou em relação às práticas operacionais nos últimos 30 anos, quando aconteceram os maiores avanços nas técnicas minimamente invasivas. Na década de 1990, a remoção de um apêndice inflamado exigia uma incisão de 7 a 10 centímetros e o paciente precisava ficar no hospital por muitos dias. Atualmente, o apêndice pode ser removido por meio de algumas pequenas incisões abdominais, geralmente menores que 2 centímetros, e a maioria dos pacientes pode ir para casa no mesmo dia.
O QUE É CIRURGIA MINIMAMENTE INVASIVA?
Na cirurgia minimamente invasiva, os cirurgiões usam uma variedade de técnicas para operar com menos danos ao corpo do que a cirurgia aberta. A maioria dos pacientes que passa por uma cirurgia minimamente invasiva pode ir para casa no mesmo dia ou permanecer no hospital por um período mais curto. A laparoscopia — cirurgia feita por meio de uma ou mais pequenas incisões, usando pequenos tubos e pequenas câmeras e instrumentos cirúrgicos — foi um dos primeiros tipos de cirurgia minimamente invasiva.
Muitos termos têm sido empregados na referência à abordagem cirúrgica minimamente invasiva. Oriundas do latim e do grego, respectivamente, as palavras scopium e skópion significam ver, observar. Associadas ao termo endo (porção interna), obtém-se a endoscopia. Com o acesso à visualização da porção externa das vísceras ocas e também de órgãos parenquimatosos, na abordagem abdominal utiliza-se a palavra laparoscopia (por consagração, já que lapa, do grego, refere-se a flanco).
Se analisarmos a partir do latim, de forma purista, a terminologia videoscopia seria inadequada, já que a palavra vídeo traduz o ato de ver, significando o mesmo que scopium. Entretanto, em nossa língua, vídeo significa a parte do equipamento que permite a percepção visual da emissão de imagens. E assim nos deparamos com os termos cirurgia videolaparoscópica, cirurgia laparoscópica, cirurgia videoendoscópica e videocirurgia, entre outros.
Com o progresso tecnológico desse tipo de abordagem, outros órgãos, áreas anatômicas e cavidades também passaram a ser acessíveis, e, especialmente com melhor compreensão fisiopatológica, o termo genérico que melhor reflete o método é cirurgia minimamente invasiva.
O crédito da realização da primeira laparoscopia cabe a Georg Kelling, que, em 1901, na Alemanha, submeteu um cão vivo ao procedimento, utilizando um cistoscópio. Em 1911, H. C. Jacobaeus relatou a primeira série de laparoscopias em humanos. Em 1929, Kalk introduziu algumas inovações, entre elas o uso de dois trocartes. Um marco expressivo foi a publicação de Ruddock, um clínico geral, que em 1937, nos Estados Unidos, relatou 500 casos de laparoscopia, com 39 biópsias. Em 1938, Janos Veress desenvolveu uma agulha com mecanismo automático de proteção em sua ponta para a criação segura de pneumotórax, e suas variações são utilizadas na atualidade para a confecção de pneumoperitônio. Nos anos 1960, Kurt Semm criou vários instrumentos para laparoscopia terapêutica e um aparelho para insuflação automática de gás. Hopkins, em 1966, desenvolveu bastante o sistema óptico. Entretanto, apenas em 1986, com o advento de câmeras filmadoras modernas (videochips), iniciou-se ampla difusão do método entre os cirurgiões gerais. Para eles, o marco inicial simbólico da cirurgia minimamente invasiva foi o ano de 1987, com a realização da primeira colecistectomia laparoscópica em Lyon, França, por Philippe Mouretl. Desde então, o crescimento da tecnologia e de sua aplicabilidade vem ocorrendo de forma logarítmica.
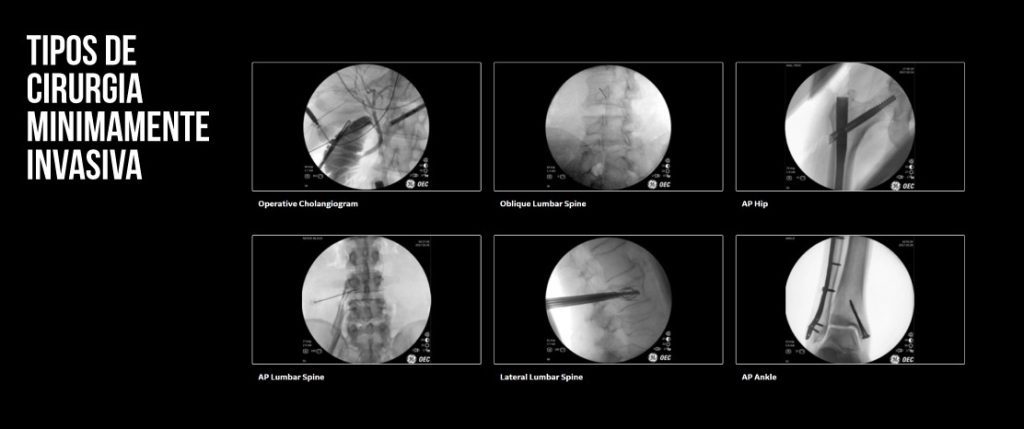
TIPOS DE CIRURGIAS MINIMAMENTE INVASIVAS
Cirurgias minimamente invasivas agora se tornaram as técnicas cirúrgicas padrão em muitas operações de rotina, incluindo:
- Cirurgia anti-refluxo ou de hérnia de hiato
- Apendicectomia, remoção do apêndice
- Cirurgia do câncer, para diagnosticar ou remover o câncer
- Colecistectomia, remoção da vesícula biliar
- Colectomia para remover partes de um cólon doente ou câncer de cólon
- Cirurgia de ouvido, nariz e garganta
- Cirurgia endovascular para tratar ou reparar vasos sanguíneos
- Cirurgia ginecológica para tratar o útero e ovários
- Esplenectomia para remover o baço
- Cirurgia urológica para cirurgias de bexiga e rins
- Cirurgia ortopédica de quadril
- Cirurgia ortopédica de coluna
- Cirurgia ortopédica de joelho
BENEFÍCIOS DA CIRURGIA MINIMAMENTE INVASIVA
Inovações contínuas em cirurgia minimamente invasiva a tornam benéfica para pessoas em uma ampla gama de condições. As vantagens das técnicas operacionais minimamente invasivas incluem:
- Menos dor
- Recuperação mais rápida
- Retorno ao trabalho mais rápido
- Menores lesões na pele e com poucas cicatrizes
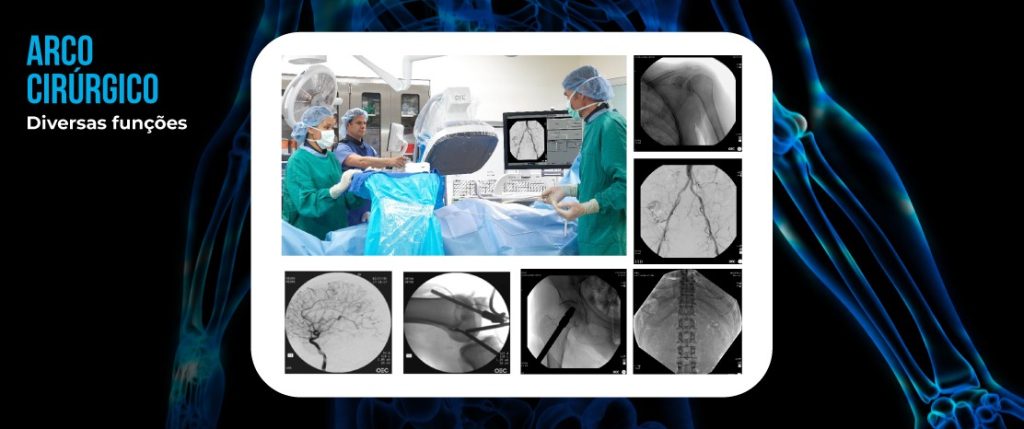
O ARCO CIRÚRGICO
Um procedimento cirúrgico envolve, além de uma equipe, uma série de equipamentos necessários para o bom andamento do processo e a segurança do paciente. A boa visibilidade é um aspecto importantíssimo, garantindo que os cirurgiões possam compreender e visualizar tudo que está acontecendo dentro do corpo do paciente.
Assim como o raio-X, o arco cirúrgico possibilita a radiografia estática, porém é utilizado predominantemente para imagens fluoroscópias intraoperatórias, fornecendo imagens dinâmicas de alta resolução em tempo real. Isso permite que os cirurgiões monitorem o progresso das cirurgias e operem imediatamente os procedimentos necessários.
O arco cirúrgico é formado por arcos montados sobre rodas, tubos de raio-X, colimador, painel de comando, intensificador de imagens e sistema de monitores com suporte móvel. Esse equipamento permite a produção de imagens em tempo real com até milhares de tons cinza através de geração de imagens digitais. Eles são normalmente utilizados em cirurgias em geral, urologia, ortopedia, vasculares, implantes de marcapasso, entre outros procedimentos.
O painel de comandos do equipamento possui algumas funções para atuar e se adequar a procedimentos cirúrgicos variados. Entre as principais destas funções estão:
- Subtração óssea: técnica utilizada para subtrair e eliminar todas as estruturas com alto índice de densidade
- Radiografia digital: após a localização da estrutura que será radiografada, realizada com escopia, a radiografia digital é utilizada para conseguir uma imagem com maior qualidade
- Escopia: é uma técnica usada para visualizar estruturas em movimento e em tempo real
- Road map: técnica utilizada como uma roda para punção de cateteres e fios
- Gerenciamento de espaço dinâmico
- Escopia pulsada
GE HEALTHCARE SURGERY
A GE Healthcare Surgery vem desenvolvendo tecnologia para arcos cirúrgicos há mais de 4 décadas e está estruturada em diversas partes do globo onde possui fábricas, centros de pesquisa e engenharia.
Em seu Headquarter (sede), localizado em Salt Lake City, Utah, EUA, a GE Healthcare Surgery possui sua estrutura mais robusta que abriga o setor de Engenharia, P&D, Fábrica, Serviços, Qualidade, MKT, administração global e conta com mais de 400 funcionários dedicados.
Com o portfólio da OEC de arcos cirúrgicos, a GE prioriza a entrega dos melhores resultados clínicos, com a menor dose de radiação para o paciente e equipe clínica, aprimorando a produtividade e possibilitando uma maior versatilidade clínica. Os softwares avançados como Gestão de faixa Dinâmico (DRM), Subtração Tolerante ao Movimento (MTS) e SmartMetal foram de maneira pioneira incorporados pela GE em seu portfólio de Arcos Cirúrgicos, elevando sobremaneira o nível de importância desta tecnologia.
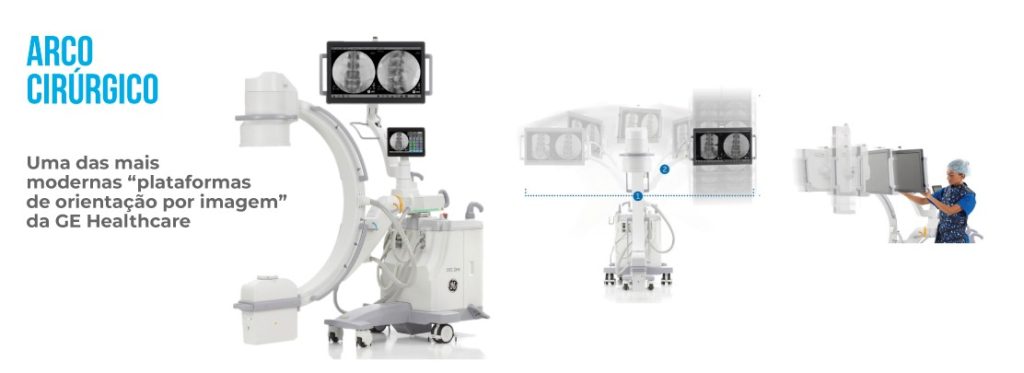
Te convidamos para conhecer uma das mais modernas “plataformas de orientação por imagem” da GE Healthcare: o OEC ONE.
REFERÊNCIAS
https://www.gehealthcare.com/products/surgical-imaging/oec–one
https://www.sobracil.org.br/apresentacao.asp
https://www.multiimagersurgical.com/
Atingir um nível de qualidade e excelência nos atendimentos e serviços prestados é uma tarefa desafiadora dentro dos hospitais. A instituição precisa estar pautada em técnicas e sistemas organizacionais, dentro e fora do centro cirúrgico, que visem uma melhor gestão, com enfoque diretamente voltado à segurança do paciente e reabilitação da saúde. Além disso, para que o serviço funcione, são necessários recursos financeiros, humanos, materiais e de equipamentos que detenham tecnologia e sejam seguros.
O IMPACTO DO CENTRO CIRÚRGICO NA CONTA HOSPITALAR
Considerando todos os setores pertencentes a uma instituição de alta complexidade, o centro cirúrgico é responsável por um impacto financeiro importante. É fundamental que seja desenvolvido um gerenciamento com eficácia para uma boa organização e planejamento. Esta operacionalização requer a utilização de ferramentas que viabilizem o planejamento, gestão e organização do setor, contemplando toda a Instituição. A automatização destes processos permite que haja integração de todos os setores das instituições de saúde com agilidade e qualidade.
O levantamento de indicadores é essencial para que possam ser mensurados todos os impactos gerados na instituição, sejam eles positivos ou negativos. Como ferramentas fundamentais na gestão em saúde, servem como recursos estratégicos por utilizarem dados institucionais para desenvolver estruturas de trabalho. Estes indicadores servem como métricas importantes diretamente relacionadas aos custos hospitalares, pois avaliam o desempenho e a qualidade dos setores, sendo um deles o Centro Cirúrgico. Ainda assim, determinam a construção do planejamento estratégico hospitalar, de forma contínua com atualizações nos dados a partir de metas de curto, médio e longo prazo. Assim é possível a tomada de decisões para melhorias e inovações na prática clínica, especificamente, na área cirúrgica.

O Centro Cirúrgico é um dos principais setores responsáveis pela geração de receitas nos Hospitais. Alguns dos mais importantes indicadores utilizados pelas instituições podem determinar:
Taxa de ocupação por
- Sala
- Setor cirúrgico
- RPA
- Procedimento cirúrgico
- Logística de setores e salas
Intervalo de substituição
- Dimensionamento de pessoal
- Escala de enfermagem
- Divisão de equipes e especialidades médicas
Tempo médio de permanência
- Número de procedimentos realizados
- Convênios utilizados
Indicadores de rentabilidade
- Tempo médio de permanência
- Número de procedimentos realizados
- Convênios utilizados
- Controle de eventos adversos
- Rastreabilidade de fármacos do centro cirúrgico; OPMEs; Gasoterapia anestésica
- Controle das antibioticoterapias e fármacos
- Monitoramento dos fatores de risco para infecções hospitalares
Faturamento
- Glosas
Satisfação do paciente
- Pesquisa de satisfação
- Protocolo de atendimento
- Acompanhamento pós operatório imediato e mediato para controle das infecções hospitalares
Avaliação da produtividade clínica
- Registro de investimento
- Relação de dados perioperatórios de todas as unidades em uma central
- Recursos humanos
Avaliação da produtividade da equipe
- Melhoria da performance do centro cirúrgico
- Turnover de sala
- Produtividade em horas por tempo e sala
- Valores e análises da qualidade assistencial
- Rastreabilidade por hora e por período
- Eliminação por completo do registro perioperatório em papel, com diminuição em 2/3 do tempo e recursos humanos para faturamento do procedimento anestésico
Taxa de mortalidade
- Checklist de cirurgia segura
- Segurança do paciente
O SISTEMA DE CUSTOS DO CENTRO CIRÚRGICO
O sistema de custos normalmente se baseia na coleta, classificação e organização de dados que são transformados em relatórios estatísticos e padronizados.
A implantação de um sistema de custos nos hospitais é, em sua maioria, um processo demorado e bastante complexo. Hospitais são instituições que possuem múltiplos serviços e profissionais atuando simultaneamente e coletar as informações necessárias de todas as áreas pode ser uma tarefa bastante demorada.
O aumento da demanda da população por atendimentos em saúde vem fazendo com que aumente também a concorrência entre as empresas que prestam esse serviço.
Quando falamos em custos não podemos deixar de mencionar os EA – Eventos Adversos. Nos centros cirúrgicos eles contribuem para o aumento dos custos da assistência hospitalar. Mais de 60% dos custos partem do tempo de permanência atribuída aos EA cirúrgicos e, em cerca de 45% deles, o paciente tem acréscimo médio de 14 dias de internação.
Quanto à questão financeira e ao tempo de internação, com base na literatura científica, o valor gasto com as internações hospitalares chega a ser 200,5% maior na ocorrência de eventos do que nas internações sem eles, além do tempo de internação ser, em média, 28,3 dias a mais.
A OTIMIZAÇÃO DOS FLUXOS DE TRABALHO
A melhoria na eficiência nos fluxos de trabalho dentro do centro cirúrgico tem uma contribuição muito grande para a redução de EA e de custos gerais, é claro.
Foi pensando nesses desafios que a GE Healthcare desenvolveu o Carestation Insights. Esta plataforma de análise avançada ajuda médicos, enfermeiros e demais profissionais da saúde a tomar decisões baseadas em dados.

O Carestation Insights é um conjunto de aplicativos de análise com o sistema de administração de anestesia Aisys CS², capaz de enviar mais de 300 pontos de dados da máquina de anestesia para a nuvem, incluindo ventilação medida e definida e valores de gás, alarmes, status da máquina e códigos de erro.

O Carestation Insights oferece um conjunto poderoso e robusto de aplicativos baseados em nuvem, facilmente acessados em seu computador ou tablet. Há um enorme potencial na exploração de novas maneiras de analisar esses dados, a fim de desenvolver uma compreensão detalhada e profunda do paciente e dos processos por meio de percepções clínicas, operacionais e econômicas acionáveis conforme a área:

- Promover melhores práticas clínicas
- Promover a padronização
- Otimizar processos e a sua adoção
- Justificar a escolhas para a gerência
- Ajudar a identificar oportunidades e medir resultados para apoiar iniciativas de proteção pulmonar (LPV)

- Melhorar a eficiência operacional
- Contribuir para que o procedimento cirúrgico comece a tempo
- Oferecer suporte aos objetivos de qualidade com registro eletrônico de status de verificação da máquina
- Fornecer transparência no uso e custos do agente anestésico e usar os dados para apoiar iniciativas de baixo fluxo

- Padronizar estratégia
- Monitorar e otimizar o uso de recursos
- Incentivar as melhores práticas
- Utilizar melhor de de maneira mais inteligente o orçamento
ESTUDO DE CASO CARESTATION INSIGHTS
Em 2016, a GE se associou ao Prof. Dr. Ross Kennedy, Anestesiologista do Christchurch Hospital, Nova Zelândia, e Professor Associado da Universidade de Otago, Nova Zelândia, e ao Dr. Richard French, Anestesiologista e Diretor Clínico do Christchurch Hospital, para usar a plataforma Carestation Insights e seu Agent Cost Dashboard para descobrir oportunidades não identificadas anteriormente durante o período de indução para reduzir ainda mais uma taxa média de fluxo de gás fresco já baixa em suas instalações. As taxas médias de fluxo de gás fresco, já baixas durante a administração do agente, foram reduzidas em mais 13%, para surpreendentes 0,745 l/min após a intervenção¹.
O estudo completo foi apresentado no Euroanaesthesia 2017 e pode ser acompanhado pelo link: https://youtu.be/9ulC8L-tq04
E para conhecer mais sobre o Carestation Insights, acesse: https://www.youtube.com/watch?v=bnfhILlvXHg
1 O papel do período de indução na determinação do consumo geral de gás e vapor. Ross Kennedy, MB ChB PhD FANZCA, Richard French2 MB BS FANZCA, Hospital Christchurch e Universidade de Otago Christchurch, NOVA ZELÂNDIA. James Hanrahan BS MBA e Guy Vesto BSc, GE HealthCare, Madison WI, EUA
REFERÊNCIAS
5 Top Challenges in the Hospital OR — And How to Overcome Them
The Cost of a Lost Minute in the OR
Como gerenciar um centro cirúrgico: controle de custos e outros pontos
O custo de desperdício de materiais de consumo em um centro cirúrgico1
